|
|
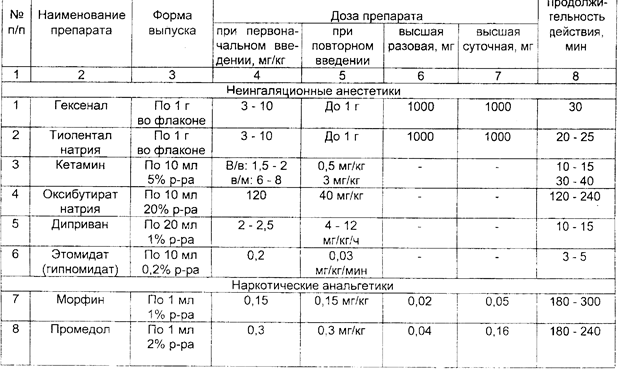
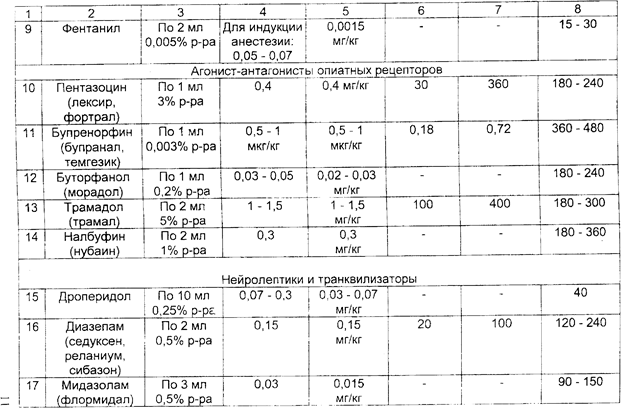
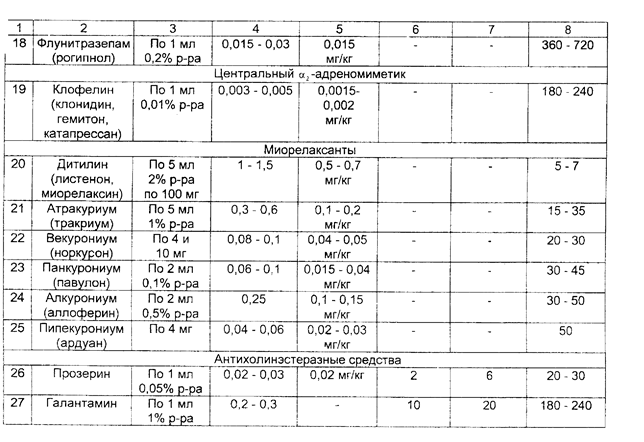
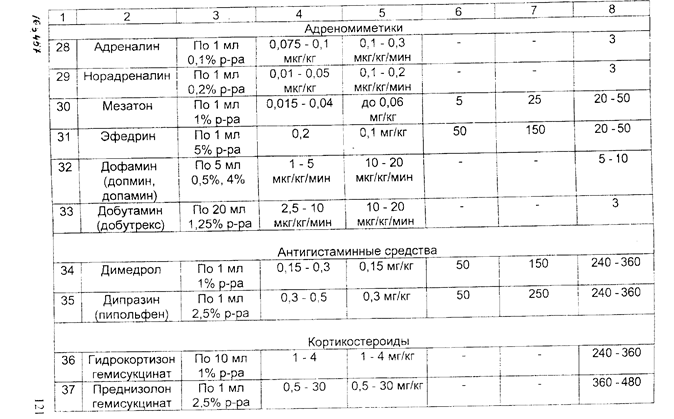
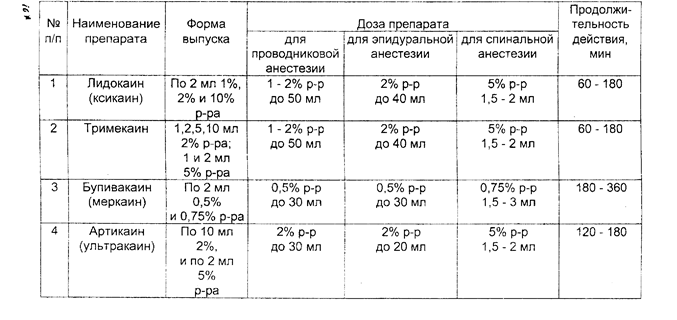
Глава 4. ОСЛОЖНЕНИЯ 80 ВРЕМЯ АНЕСТЕЗИИПод осложнением понимают потерю управляемости анестезии. создающую непосредственную или потенциальную угрозу жизни больного. Осложнения могут возникнуть на любом этапе, наибольшее число их встречается во время введения в анестезию или сразу после индукции. Это обусловлено тем, что в этот период анестезии исполь зуют максимально высокие дозы препаратов, которые выключают сознание больного, угнетают или полностью прекращают дыхание. изменяют тонус сосудистой системы. Наиболее частой причиной нарушения дыхания является об струкция дыхательных путей. Она может возникнуть на уровне рта. глотки, трахеи и бронхов. Как поступать в том случае, если внезапно возникают трудности с интубацией трахеи, подробно изложено в разд. 2.3. Частой причиной обструкции дыхательных путей является ла- рингоспазм. При ларингоспазме не следует пытаться с усилием про-1 вести трубку через голосовые связки. Начинающийся спазм можно 1 устранить выдвижением нижней челюсти кпереди. Это способствует . раскрытию верхних отделов сомкнувшихся связок. Если данный прием к успеху не приводит, следует прекратить раздражение гортани (клинком ларингоскопа, эндотрахеальной трубкой, воздуховодом. слизью), углубить анестезию дополнительным введением анестетика и мышечного релаксанта, продолжать проведение ИВЛ, имея в виду. что гипоксия также может поддерживать ларингоспазм. После интубации трахеи причинами гипоксии могут быть: вве дение эндотрахеальной трубки в один из главных бронхов (как прави ло, в правый), перегиб ее, перекрытие отверстия трубки грыжевым вы пячиванием манжетки, обтурация просвета трубки кровяным сгустком (при операциях на легких или травме груди), разгерметизация дыха тельного контура. Разъединение элементов дыхательного контура мо жет произойти на любом уровне: в месте соединения эндотрахеальной трубки с коннектором, коннектора с тройником, шлангов с тройником или аппаратом ИВЛ. Разобраться в ситуации несложно при постоян ном наблюдении за изменением давления в дыхательном контуре и экскурсией грудной клетки, аускультацией легких с обеих сторон. При повышении сопротивления на вдохе необходимо прежде всего прове рить проходимость эндотрахеальной трубки, обратив внимание на продолжительность выдоха (в норме короткий, без посторонних зву ков). В сомнительном случае распускают манжетку трубки, после чего опять оценивают эффективность вентиляции. Травма гортани может быть нанесена ларингоскопом, эндотра хеальной трубкой, жестким проводником. Во время трудной интуба ции нередко травмируются голосовые связки, мягкие ткани глотки. Грубые манипуляции трубкой могуг привести к вывиху черпаловид- 1 М ных хрящей. Серьезным осложнением является разрыв гортани, который в наиболее тяжелых случаях может' проявиться сразу клиникой асфиксии, пневмомедиастинума или напряженного пневмоторакса. В более легких случаях симптомы повреждения гортани возникают, как правило, после экстубации и проявляются в виде осиплости и потери голоса, стридорозного характера дыхания. Профилактика данного осложнения заключается в выборе правильного размера трубки, осторожной ларингоскопии и щадящей интубации. Если появляется сопротивление, вводить трубку с силой нельзя. При использовании во время интубации проводника, он не должен выступать за конец эндот-рахеальнои трубки. Возникновение асфиксии требует выполнения тра-хеостомии, пневмомедиастинума - дренирования средостения. • Признаками пневмоторакса во время анестезии являются нарастание гипоксии, тахикардия, снижение ДД, набухание шейных вен. повышение давление в дыхательном контуре. При перкуссии легких определяется коробочный звук, при аускультации - ослабление дыхания. Диагноз подтверждается рентгенологическим исследованием. При развитии данного осложнения во втором межреберье по срединно-ключичной линии проводят пункцию плевральной полости толстой иглой типа иглы Дюфо для экстренной декомпрессии, а затем - дренирование плевральной полости. Аспирация желудочного содержимого может произойти при рвоте или регургитации. В желудке содержимое накапливается при кишечной непроходимости, пилороспазме, сахарном диабете (в связи с гастростазом и нейропатией), принятии больным пищи незадолго до анестезии (в пределах 4-6 ч) и даже при долгом ожидании операция. Снижение тонуса кардиального сфинктера пищевода под влиянием атропина и других препаратов, используемых для вводной анестезии. повышение внутрибрюшного давления во время фибрилляции мышц брюшного пресса после введения миорелаксантов деполяризующего действия может привести к пассивному истечению содержимого желудка в глотку и трахею. Попадание в трахею 25 и более мл жидкости с рН ниже 2,5 приводит к развитию синдрома Мендельсона. В результате химического раздражения слизистой оболочки бронхов развиваются выраженный бронхиолоспазм, быстро нарастающий отек слизистого и подслизистого слоев с бронхиальной обструкцией. Стремительно нарастает гипоксия, нередко приводящая к летальному исходу, При первых же признаках регургитации и аспирации следует немедленно (в течение 30-60 сек.): а) провести интубацию трахеи, невзирая на наличие в трахее патологического содержимого, и раздуть манжетку: б) придать положение Тренделенбурга: в) очистить дыхательные пути от желудочного содержимого отсасыванием с помощью катетера, г) промыть трахеобронхиальное дерево 10-15 мл 0,5"/о раствора гидрокарбоната натрия. ИВЛ необходимо проводить чистым кислородом, желательно с замедленной фазой вдоха во избежание перемещения аспирированных масс в бронхиальное дерево. При бронхиолоспазме целесообразно внутривенно ввести одно-моментно шприцем 10 мл 2,4% раствора эуфиллина. затем еще 10-20 мл препарата - в 500 мл 0,9% раствора хлорида натрия капельно. Кроме того. могут быть применены и Другие препараты, обладающие бронхолитическим действием: адреналин 0,1%-0,3 мл, алупент 0.5 мг. добутамин 2,5-10 мкг/кг мин. Хороший бронхолитический эффект достигается также при эндотрахеальном введении таких бронхолитиков. как беротек, эуспиран в виде аэрозолей или 2-3 капель 1% раствора изадрина. Целесообразно также применить внутривенно: а) кортикостероиды (гидрокортизон 200 мг внутривенно, с последующим введением его через каждые 6 ч) для снижения проницаемости стенки капилляров, уменьшения отека слизистой бронхиол и повышения чувствительности адренорецепторов к эндогенным кате-холаминам. б) антигистаминные средства (30 мг димедрола или 20-40 мг суп-растина). По возможности необходимо провести бронхоскопию в диагностических и лечебных целях через интубационную трубку. По мере устранения бронхиолоспазма и улучшения газообмена переити на ИВЛ с применением обычных режимов и FiO;» 50%, контролируя каждые 30 мин РаОз. Плановую операцию следует отменить. Осложнения со стороны сердечно-сосудистой системы Остановка сердца, как правило, происходит на фоне предшествующих нарушений гемодинамики и дыхания: прогрессирующей тахи-и брадикардин, аритмий, гипотензии. гипоксемин. Развитию данного осложнения способствуют быстрое введение общих анестетиков в период индукции анестезии, острая кровопотеря, раздражение рефлексогенных зон при поверхностной анестезии, надпочечниковая недостаточность. При исчезновении пульса и неопределяемом артериальном давлении необходимо срочно: - прекратить подачу анестезирующих веществ и проводить ИВЛ чистым кислородом; - информировать хирурга об осложнении и просить его приостановить операцию; - нанести удар кулаком по грудине в области сердца и приступить к наружному или прямому массажу сердца; - позвать на помощь ближайшего к операционной анестезиолога: - обеспечить ЭКГ-мониторирование. Дальнейшие действия надо производить в зависимости от вида остановки кровообращения (фибрилляция желудочков и желудочко-вая тахикардия без пульса, асистолия, электрическая активность сердца при отсутствии пульса: электромеханическая диссоциация, псевдоэлектромеханическая диссоциация, идиовентрикулярный ритм, желу-дочковые выскальзывающие ритмы, брадисистолня, постдефибрилля-торный идиовентрикулярный ритм). Лечение прифибрилляции желудочков или желудочковой raxjj-кардии без пульса включает в себя следующи^мероприятия. 1. Как можно раньше произвести дефибрилляцию до 3 раз с возрастающей энергией разряда (200— >300—>360 Дж), проводить ее на выдохе с минимальным между разрядами временным промежутком. необходимым для контроля эффективности (но не забывая об искусственной вентиляции легких и массаже сердца на период зарядки дефиб-риллятора). 2. Оценить ритм после первых трех дефибрилляций. Могут быть следующие ритмы: 1) устойчивая (рецидивирующая) фибрилляция желудочков или жслудочковая тахикардия, 2) асистолия; 3) •электрическая активность без пульса; 4) нормальный ритм с восстановлением спонтанного кровообращения. 3. При устойчивой (рецидивирующей) фибрилляции желудочков или желудочковой тахикардии необходимо: - продолжать сердечно-легочную реанимацию: - вводить внутривенно струйно адреналин по 1 мг каждые 3-5 мин: - производить дефибрилляцию 360 Дж (6UOO В) через 30-60 сек, после введения адреналина; - при неэффективности проводимой терапии применить анти-фибрилляторные лекарственные средства; препаратом выбора является лидокаин (по 1,5 мг/кг внутривенно струйно через 3-5 мин до общей дозы 3 мг/кг, а при восстановлении гемодинамически эффективною ритма после первого введения - внутривенно капельно со скоростью 2 мг/мин); - если антифибрилляторные меры неэффективны, применить магния сульфат в дозе 1 -2 мг внутривенно в течение 1 -2 мин (при отсутствии эффекта повторить введение через 5-10 мин): - при отутствии лидокаина или его неэффективности можно при менить орнид (бретилий) сначала 5 мг/кг внутривенно струйно. а затем, если нет эффекта, - по 10 мг/кг через каждые 5 мин до общей дозы 30 мг/кг; новокаинамид внутривенно 30 мг/мин до общей дозы 17 мг/кг. 4. Проводить электродефибрилляцию (360 Дж) через 30-60 сек после введения каждой дозы препарата, действуя по схеме: лекарство— >дефибрилляция->лекарство->дефибрилляция. 5. Натрия гидрокарбонат (1 ммоль/кг или 4.2% р-р 2 мл/кг) показан: - если остановка сердца произошла на фоне тяжелого ацидоза. который можно откорригировать с помощью натрия ги^рокарбоната: - у больпых о исходпой гипоркалисмисй; - при восстановлении кровообращения после длительной клинической смерти; - при гипоксическом лактатацидозе. 6. Повышенный уровень Са++ усиливает релерфузионные поражения в миокарде (вазоспазм и др.). нарушает продукцию энергии. стимулирует фосфолипазу, чем и увеличивает отрицательные действия эйкосаноидов. Поэтому препараты кальция во время сердечно-легочной реанимации применять не следует, за исключением наличия у больных гиперкалиемии, гипокальциемии и передозировки антагонистов кальция. Применяемая доза кальция хлорида 2-4 мг/кг в/в медленно. Оказание помощи при асистолии. 1. Установить возможную причину (гипоксия, гиперкалиемия. гипокалиемия. предшествующий ацидоз, передозировка лекарственных препаратов, гипотермия) и в соответствии с ней лечить в последующем. 2. Вводить адреналин внутривенно струйно по 1 мг через 3-5 мин до наступления эффекта или появления фибрилляции (затем продолжать по предыдущей схеме). 3. Чередовать введение адреналина с атропином (внутри-венно струйно по 1 мг через 3-5 мин до наступления эффекта или до общей дозы 0,04 мг/кг). 4. Оценить необходимость немедленного применения кардио-стимуляции (очевидная рефрактерность к атропину и адреналину). 5. Натрия гидрокарбонат показан в тех же ситуациях, что и при фибрилляции желудочков (желудочковой тахикардии без пульса). Оказание помощи при электрической активности сердца без пульса проводится практически так же, как и при асистолии. Важно только установить причину и правильно выбрать этиопатогенетиче-скую терапию: гиповолемия - инфузионная терапия, гипоксия - ее устранение, напряженный пневмоторакс - декомпрессия, массивная тром-бэмболия легочной артерии - тромболизис, хирургическое лечение. гиперкалиемня - кальция хлорид. 10% раствор глюкозы с инсулином. ацидоз - натрия гидрокарбонат, обширный инфаркт миокарда - лечение медикаментозное. Гипотензия. Причинами снижения АД во время анестезии являются гиповолемия, интоксикация, действие препаратов, обладающих сосудорасширяющим эффектом, надпочечниковая недостаточность. погрешности в ИВЛ. Редкой, но опасной причиной гипотензии может быть интраоперационный инфаркт миокарда. Лечение гипотензии должно начинаться с устранения ее причины. До выяснения причины снижения давления можно поднять ножной и опустить головной концы стола, увеличить темп инфузионной терапии и применить вазо-прессоры в дозе, обеспечивающей повышение систолического артериального давления до безопасного уровня (в среднем до 80-100 мм рт.ст.). Нарушения ритма сердца. Наиболее частыми причинами аритмий являются поверхностная анестезия, гипоксия миокарда, кровотечение, гиперкалиемия, ацидоз. Лечение аритмии должно носить этио-патогенетический характер. Выбор средств для медикаментозной терапии определяется характером нарушений ритма сердца. При внезапном развитии гемодинамически значимых аритмий следует использовать: - при брадиаритмиях - атропин 0,5 мг; - атриовентрикулярный блок - эфедрин 0,3-0.5 мг: - экстрасистолы желудочковые - лидокаин по 40-60 мг или новокаина-мид 50-100 мг; - тахиаритмии - обзидан по 1 мг каждые 5 мин (при отсутствии гипотонии). Выход из вены во время анестезии происходит, как правило, в самый неподходящий момент. Если при этом требуется срочно ввести какие-либо препараты, например, миорелаксанты. можно инъецировать их в трахеобронхиальное дерево прямо через эндотрахеальную трубку или сублингвально (не повредив сосуды). Повреждение зубов может произойти во время травматпчной ларингоскопии. Вероятность травмы возрастает, если анестезиолог пытается использовать передние зубы верхней челюсти в качестве опоры для увеличения силы давления ларингоскопа на гортань. Риск-повреждения зубов повышается при парадонтозе, наличии коронок и зубных мостов, а также у детей (молочные зубы) и пожилых пациентов. В случае экстракции зуба сразу после интубации трахеи необходимо провести поиск его в полости рта и ротоглотки. При безуспешности поиска следует прибегнуть к рентгенологическому определению его местоположения. При попадании зуба в нижние отделы дыхательных путей необходимо предпринять меры для удаления его с помощью фибробронхоскопа. Если при осмотре выявляется риск повреждения зубов во время интубации трахеи, то целесообразно сразу же предупредить об этом больного. В противном случае после анестезии объяснить происшедшее будет гораздо сложнее. Рскураризация - повторное развитие нейро-мышечного блока после кажущегося восстановления мышечного тонуса. Причинами ее являются углубление остаточной релаксации под влиянием нарушений гемодинамики, ацидоз дыхательного и метаболического генеза. задержка выделения релаксанта из организма, неправильное использование антихолинэстеразных препаратов (очень малые или очень большие дозы) и введение в раннем послеоперационом периоде наркотических анальгетиков. При тщательном наблюдении за больным можно предвидеть данное осложнение по совокупности следующих клинических признаков: неполное восстановление сознания, слабость межреберной мускулатуры и невозможность длительно глубоко дышать, судорожные подергивания трахеи, слабая реакция на эндотрахе-альную трубку, общее беспокойство. При наличии одного или нескольких указанных симптомов не следует торопиться с окончанием ИВЛ и экстубацней трахеи. Восстановлению мышечного тонуса способствуют согревание больного, коррекция гиповолемии. устранение метаболического ацидоза. При развитии рекураризации после эксту-бации больного необходимо в экстренном порядке обеспечить вспомогательную или искусственную вентиляцию легких, после устранения гипоксии произвести повторную интубацию трахеи. Разрыв желудка относится к числу редких, но возможных осложнений, сязанных с нераспознанной своевременно интубацией пищевода и вдуванием в желудок большого количества воздуха. Разрыв желудка следует заподозрить, если после установления в него зонда вздутие живота полностью не проходит. Для уточнения диагноза проводят рентгенографию брюшной полости после введения в желудок контрастного вещества. При подтверждении диагноза - лечение оперативное. Затруднения с экстубацией также бывают нечасто. Причинами невозможности извлечения интубационной трубки могут быть: неполное спадение манжетки, прилипание трубки к стенке трахеи, случайное прошивание ее хирургами во время операции, потеря эластичности манжетки, ведущая к ее обвисанию. Действия анестезиолога в этой ситуации направляются на определение причины и ее устранение. Неполное спадение надувной манжетки часто происходит при склеивании стенок ее ниппеля при пережатии его зажимом. Если удалить трубку с раздутой манжеткой не удается, следует проколоть манжетку тонкой иглой и выпустить из нее воздух. Место вкола иглы - перстневидно-щитовидная мембрана. Можно также ввести в пищевод толстый жесткий зонд и слегка надавить на гортань (типа приема Селлика). Это будет способствовать повышению давления воздуха внутри манжеты и раскрытию просвета ниппеля. Пришитую к тканям близле- г3* жайшего органа трубку нередко удается извлечь из трахеи только после повторной операции. Злокачественная гипертермия. Причины се точно не установлены. Предполагают, что злокачественная гипертермия генетически обусловлена, она наследуется по аутосомно-доминантному типу и проявляется в потере способности саркоплазменного ретикулума связывать внутриклеточный ионизированный кальций. Это приводит к активации транспорта кальция через клеточные мембраны во внеклеточное пространство, сопровождающейся усилением метаболизма и продукцией тепла. Пусковым моментом злокачественной гипертермии может быть применение деполяризующих мышечных релаксантов, ингаляционных анестетиков, особенно фторотана. Осложнение проявляется в неожиданном и быстром повышении температуры тела до 41- 42°С. сопровождающемся тяжелыми нарушениями гемодинамики, газообмена, кислотно-основного состояния. Лечение: - прекращение введения мышечных релаксантов и ингаляционных анестетиков; - внутривенное введение 0,25% раствора новокаина со скоростью 1 мгхкгх мин-' до суммарной дозы 10 мгхкг', дандролена 2,5 мгхкг'' при необходимости повторно через каждые 5-10 мин до общей дозы 10 мгх кг-*; лазикса 2-5 мгх кг-'; преднизолонадо 10-15 мгх кг-': - инфузия холодных растворов; - физическое охлаждение тела (обкладывание пузырями со льдом) до температуры 38°С; - контроль кислотно-основного состояния и коррекция ацидоза. Глава 5. ОФОРМЛЕНИЕ ДОКУМЕНТАЦИИ Анестезиологическое обеспечение хирургических вмешательств отражают в соответствующих принятых в Вооруженных Силах учетных документах: - истории болезни; - анестезиологической карте; - книге учета анестезий. История болезни с вклеенной в нее картой анестезии является основным документом, на основании которого оценивается профессиональная деятельность врачей, в том числе анестезиологов, принимающих участие в лечении больного. В истории болезни перед операцией анестезиолог должен оставить как минимум две записи: при первичном осмотре ("Осмотр больного анестезиологом") и накануне операции ("Заключение анестезиолога"). В первой записи должны быть отражены не только сведения о СОС1-ОЯЦНН боЛЬНОГО (ptl3<)fJi 1. /), tlO И рСКОМ^П^НЦНП 110 ПрОВСДСГИПО дополнительных лечебно-диагностических исследований и. при необходимости. предоперационной подготовки. Во второй записи делается заключение о подготовленности больного к операции, его компенса-торных резервах и, соответственно, о степени риска анестезии и операции; указываются сведения, которые влияют на тактику анестезии: обосновывается выбор метода анестезии и отмечается согласие на него больного. Кроме того, здесь же записывается состав премедикации. В анестезиологической карте необходимо в динамике строго по времени (через каждые 10 мин, а при необходимости и чаще) в соответствии с обозначенными в ней графами четко регистрировать величины показателей гемодинамики, дыхания и газообмена, режим и параметры ИВЛ, вводимые медикаменты и инфузионно-трансфузионныс средства, проводимые манипуляции и этапы операции. Карту ведет медицинская сестра-анестезист под контролем анестезиолога. В конце операции подсчитывают и регистрируют количество введенных медикаментозных и инфузионно-трансфузионных средств, объем кровопо-тери и диуреза. На оборотной стороне карты следует отмечать состояние больного в предоперационном периоде и особенности выведения из анестезин. Ведение анестезиологической карты не исключает записи в истории болезни "Протокола анестезии", в котором отражают особенности анестезии, обосновываются отступления от избранной тактики ее проведения; отмечают осложнения и наиболее вероятные причины их развития; указывают объем кровопотери и степень ее восполнения, состояние больного в ближайшем периоде после операции; время, в каком состоянии и кому больной передан для дальнейшего наблюдения. В книге учета анестезии медицинская сестра-анестезист регистрирует данные об анестезии в соответствии с представленными в книге графами. На основании данных "Книги учета анестезии" составляют таблицу "Анестезиологическая помощь", которая представляется в годовом медицинском отчете по оказанию анестезиологической и реани-матологической помощи, а также рассчитываются критерии, по которым оценивают уровень организации и проведения анестезиологической помощи в лечебном учреждении. ПРИЛОЖЕНИЕ ОСНОВНЫЕ ФАРМАКОЛОГИЧЕСКИЕ СРЕДСТВА. ИСПОЛЬЗУЕМЫЕ ПРИ АНЕСТЕЗИИ
t^l о-
MSG_EVALUATION_COPY_LINE

Не нашли, что искали? Воспользуйтесь поиском по сайту: ©2015 - 2025 stydopedia.ru Все материалы защищены законодательством РФ.
|