|
|
Лечение приобретенных катарактПри выявлении начальных симптомов возрастной катаракты врач не должен объявлять больному диагноз, тем более не следует говорить о том, что это заболевание грозит ему слепотой, так как скорость созревания катаракты бывает различной. Известны факты задержки прогрессирования катаракты на десятки лет. Необходимо попытаться применить консервативную терапию,чтобы предупредить прогрессирование начальных стадий катаракты. Лекарственные средства применяются для коррекции энергетического метаболизма, нормализации электролитного обмена, окислительно-восстановительных реакций и уменьшения гидратации хрусталика. В этих целях используют глазные капли офтан-катахром, квинакс, каталин, сэнкаталин, витайодурол. Их закапывают от 3 до 5 раз в день. По мнению многих исследователей, результаты медикаментознго лечения катаракты более чем скромны, и это во многом связано с тем, что до настоящего времени не раскрыты основные звенья метаболических нарушений при данном заболевании. «Катаракта прогрессирует или не прогрессирует, несмотря на наше лечение», – сделал грустный вывод S. Duke-Elder. Принимая во внимание, что у людей пожилого и старческого возрастов, а также у долгожителей нарушаются метаболические процессы, ослабляется ферментативная деятельность, им необходимо назначать гериатрические средства и витамины. Основным методом лечения больных с помутнением хрусталика является экстракциякатаракты. Хирургия катаракты имеет многовековую историю. Вероятно, самым древним свидетельством о хирургическом лечении заболеваний глаз является Ассирийский документ времен Гаммураби (2250 лет до н.э.). Великий офтальмолог Древней Индии Susruta дал полное описание нисдавления катаракты (1500-1000 гг. до н.э.). Операция производилась следующим образом. Ассистент раскрывал глаз, удерживая веки пациента и просил его смотреть в направлении носа. Хирург сидел напротив пациента, правый глаз оперировал левой, а левый – правой рукой. Иглу в форме конуса он вводил в глаз в области лимба с височной стороны и смещал мутный хрусталик вниз, в стекловидное тело (рисунок 11.9).
Рис. 11.9 – Нисдавление катаракты
Эта операция была распространена во всех странах мира до первой половины XIX века. Начало эпохи хирургии катаракты связано с именем французского врача Jacques Daviel (1696- 1762).
Jacques Daviel
Первая операция была выполнена им 2 апреля 1745 года. К ней он пришел случайно: при нисдавлении одной катаракты передняя камера глаза наполнилась кровью, и он сделал прокол роговицы, чтобы выпустить ее. Вместе с кровью выделилось несколько кусочков хрусталика. Этот случай и навел его на мысль вывести при помощи разреза роговицы весь хрусталик из глаза. Учение Daviel вызвало переворот в способе лечения помутнений хрусталика. Много было сторонников данного метода, были и оппоненты. Некоторые офтальмологи пытались усовершенствовать технологию нисдавления хрусталика. Так, в 1785 году Willburq предложил новую операцию – реклинацию катаракты. При этом хрусталик опрокидывался назад, передняя его поверхность оказывалась обращенной кверху, а область зрачка делалась свободной. Блестящих успехов в хирургическом лечении катаракты добился гениальный немецкий офтальмолог Albrecht von Graefe (1866 г.). Он усовершенствовал метод Daviel, предложив производить периферический линеарный разрез роговицы, который устранил расхождение краев лоскутного разреза. В наше время экстракция катаракты достигла своего совершенства. Она заслужила название «жемчужины» глазной хирургии за ее высокую эффективность, ведь больной обретает зрение практически уже на операционном столе. Эта операция в то же время является одной из самых сложных в офтальмохирургии. Показанием к операции экстракции катаракты является не степень ее зрелости, а состояние функции зрения обоих глаз. Исторически существуют два метода удаления мутного хрусталика. Экстракапсулярный предполагает удаление части передней капсулы, ядра и кортикальных масс (рисунок 11.10, 11.10а).
Рис. 11.10 – Экстракапсулярная экстракция катаракты а – вскрытие передней капсулы хрусталика; б – базальная иридэктомия; в – выведение ядра хрусталика; г – непрерывный шов на конъюнктиву.
Рис. 11.10а – Экстракапсулярная экстракция катаракты
При этом сохраняются задняя капсула, связочный аппарат и часть передней капсулы хрусталика. При интракапсулярном методе удаляется хрусталик вместе с капсулой после разрушения цинновых связок. Эта операция чаще производилась по методу польского ученого Тадеуша Крвавича (1961) путем примораживания к наконечнику криоэкстрактора капсулы и кортикальных слоев хрусталика (рисунок 11.11, 11.11а).
Тадеуш Крвавич
Рис. 11.11а – Криоэкстракция катаракты
Длина разреза наружной оболочки глаза при криоэкстракции составляла 10-12 мм. После удаления катаракты на края разреза накладывались 10-12 узловых швов или же непрерывный шов. В настоящее время на смену ей пришли новые технологии экстракапсулярной хирургии – хирургия малого разреза. Широко внедряется и по праву завоевывает свое лидирующее положение предложенная С.D. Kelman (рисунок 11.12) в 1967 году ультразвуковая факоэмульсификация катаракты (рисунок 11.13, 11.13 а), которая выполняется через тоннельный роговичный или корнеосклеральный самогерметизирующийся разрез в 1,5-3,0 мм.
Рис. 11.12 – C.D. Kelman
Рис. 11.13 – Факоэмульсификация катаракты
Рис. 11.13а – Факоэмульсификация катаракты
Рис. 11.14 – Факоэмульсификатор
Создание лазерного метода удаления катаракты при любой твердости ядра хрусталика значительно расширяет возможности офтальмохирургии и открывает большие перспективы (Федоров С.Н., Копаева В.Г.).
Лазерная экстракция катаракты
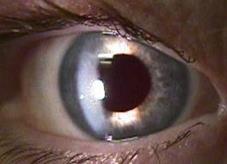
Удаление мутного хрусталика не решает проблемы реабилитации пациента с катарактой, так как зрение без хрусталика остается низким (в пределах сотых) из-за того, что из оптической системы глаза удаляется линза в 19,0 диоптрий. Глаз без хрусталика называется афакичным. Признаками афакии являются: гиперметропия высокой степени, глубокая передняя камера и иридодонез (дрожание радужки при движении глаза).
Афакия
Коррекция афакии очками
Чтобы восстановить утраченное зрение при афакии, применяют очки, контактные линзы и искусственные хрусталики. Для коррекции афакии необходимы положительные очковые линзы в 10,0-12,0 диоптрий, а для работы вблизи их усиливают еще на 3,0 диоптрии. Недостатками очковой коррекции является макропсия, когда все предметы пациенту кажутся увеличенными на 30-35%. Человек как бы попадает в мир больших вещей. Это иногда очень трудно воспринимается пациентами, так как у них резко нарушается естественное восприятие пространства. Кроме того, такие очки резко суживают поле зрения. Большим недостатком очков является то, что их нельзя использовать при односторонней афакии из-за анизейконии высокой степени. Положение в коррекции афакии несколько улучшилось с появлением контактных линз: сначала – жестких, а затем – мягких.
Коррекция афакии контактной линзой
В этом случае разница в величине изображения, получаемого здоровым глазом и корригированным с помощью контактной линзы, составляла в среднем 7%, что позволяет многим пациентам хорошо приспосабливаться к такому видению и восстановлению бинокулярного зрения. Идеальным вариантом коррекции афакии одного или обоих глаз является замена мутного хрусталика абсолютно идентичной оптикой. Интересно, что первые упоминания об искусственном хрусталике глаза есть в мемуарах Казановы (XVIII век). Он описывает встречу с польским окулистом Тадини, который предлагал заменять мутный хрусталик искусственным, изготовленным из хрусталя (Федоров С.Н., 1978). Эта идея в то время не нашла своего исполнителя. И только английский офтальмолог Harold Ridley (рисунок 11.15) 29 ноября 1949 года произвел первую в мире операцию по замене хрусталика.
Рис. 11.15 – Г. Ридли
На эту великолепную идею его вывели наблюдения в годы второй мировой войны. Ridley работал в военном госпитале, куда часто попадали летчики с ранениями глаз осколками органического стекла, из которого изготавливался фонарь самолета. Ridley отмечал, что раны заживали очень быстро и кусочки пластмассы хорошо переносились тканями глаза. Это привело Ridley к выводу о том, что полиметилметакрилат – инертен, и из него можно было бы изготовить искусственный хрусталик глаза. Искусственный хрусталик Ridley представлял собой двояковыпуклую линзу из полиметилметакрилата, которая практически повторяла форму и размеры естественного хрусталика. Масса ее достигала 165 мг. Часть офтальмологов восторженно приветствовала идею Ridley. Однако большинство специалистов относилось к ней скептически. Они считали, что нежные ткани глаза не могут ужиться с инородным телом. Много прошло времени, пока искусственный хрусталик глаза – интраокулярная линза – прочно занял снос место в офтальмологии. Этому в значительной мере способствовали исследования С.Н. Федорова. В настоящее время ВОЗ и Исполнительный комитет Международного Агентства по профилактике слепоты признали интраокулярную коррекцию афакии неотъемлемой частью «золотого стандарта» хирургического лечения больных с помутнением хрусталика. Наличие искусственного хрусталика в глазу обозначают термином артифакия. Глаз с искусственным хрусталиком называют артифакичным. Интраокулярная коррекция афакии имеет большие преимущества перед очковой и контактной коррекцией. Она физиологичнее, на сетчатке формируется изображение нормальной величины. Эта операция стала и рефракционной. Она позволяет получить у больного любую необходимую или желаемую рефракцию – эмметропию или миопию и гиперметропию заданной степени. По принципу крепления в глазу интраокулярные линзы делятся на три основных типа: переднекамерные – фиксирующиеся в углу передней камеры; зрачковые – удерживающиеся зрачковым краем радужки; классическим вариантом этого типа искусственного хрусталика является ирис-клипс-линза С.Н. Федорова-В.Д. Захарова (рисунок 11.6); заднекамерные – которые фиксируются собственной капсулой хрусталика (рисунок 11.17).
Рис. 11.16 – Ирис-клипс-линза С.Н. Федорова-В.Д. Захарова
Рис. 11.17 – Заднекамерный искусственный хрусталик В.М. Малова
Заднекамерные искусственные хрусталики занимают место естественной линзы в общей оптической системе глаза и поэтому обеспечивают высокое качество зрения, полностью восстанавливают иридохрусталиковую диафрагму, кинематику и биомеханику глаза. Этот вид интраокулярных линз на сегодня является наиболее совершенным. Искусственные хрусталики изготавливают из жесткого полиметилметакрилата, лейкосапфира, силикона, гидрогеля, полиуретанметакрилата, акриловых пластмасс. Появились искусственные хрусталики со сложной оптикой: мультифокальные, чтобы была возможность хорошо видеть на разных расстояниях; призматические, исправляющие определенный оптический дефект и аккомодирующие (рисунок 11.18, 11.19).
Рис. 11.18 – Интракапсулярный мультифокальный искусственный хрусталик
Рис. 11.19 – Аккомодирующий искусственный хрусталик
Некоторые искусственные хрусталики имеют несколько оптических линз. Технология изготовления интраокулярных линз постоянно развивается, появляются все новые, оригинальные конструкции искусственных хрусталиков, делая хирургию катаракты все более совершенной.
Вторичная катаракта У некоторых больных (3-35%) после экстракции катаракты с сохранением задней капсулы хрусталика развивается вторичная катаракта в виде разрастания клеток хрусталикового эпителия (шары Адамюка-Элыынига) (рисунок 11.20) или фиброза капсулы.
Рис.11.20 – Вторичная катаракта. Шары Адамюка-Эльшнига
При снижении зрения вторичная катаракта подлежит хирургическому лечению (зачистке от шаровидных напластований или рассечению при фиброзе). С большим успехом производится лазерная дисцизия вторичной катаракты.
Врожденные катаракты Врожденные катаракты очень часто сочетаются с другими пороками развития глаза, нередко носят семейный характер, могут явиться также следствием внутриутробной патологии. Чаще врожденные катаракты бывают двусторонними, однако не исключается односторонность поражения хрусталика (рисунок 11.21).
Рис. 11.21. Врожденная полиморфная катаракта
Все катаракты делятся по происхождению, виду, локализации и степени снижения зрения с учетом осложнений и сопутствующих изменений. Передняя полярная катаракта представляет собой ограниченное помутнение белого цвета, расположенное у переднего полюса хрусталика и слегка проминирующее в переднюю камеру. Морфологически – это участок гиперплазии субкапсулярного эпителия. Передняя полярная катаракта возникает как результат нарушения эмбрионального развития или как следствие внутриутробного ирита. Задняя полярная катаракта локализуется у заднего полюса хрусталика (рисунок 11.22).
Рис. 11.22 – Задняя полярная катаракта
Как правило, это остаток артерии стекловидного тела, которая к рождению ребенка подвергается редукции. Катаракты обоих видов не подлежат оперативному лечению, так как не приводят к значительному нарушению центрального зрения. Наиболее часто встречающейся формой врожденных катаракт является зонулярная, или слоистая, катаракта (рисунок 11.23).
Рис. 11.23 – Зонулярная катаракта
Для нее характерно чередование прозрачных и мутных слоев хрусталика. Мутный слой располагается на границе взрослого и эмбрионального ядра. По экватору в зоне взрослого ядра имеется второй слой помутнения, отделенный от первого слоем прозрачных волокон. Помутнения второго слоя клиновидные, по интенсивности неоднородные. Эти локальные спицеобразные помутнения получили название «наездников». В настоящее время установлено, что зонулярная катаракта может быть не только врожденной, но и может возникнуть в постнатальном периоде у детей, страдающих спазмофилией на фоне гипокальциемии. Снижение зрения определяется интенсивностью помутнения. До эры микрохирургии при такой патологии производили оптическую иридэктомию (рисунок 11.24), которая в какой-то степени способствовала улучшению зрения.
Рис. 11.24 – Оптическая колобома радужки, зонулярная катаракта
В настоящее время вопрос о хирургическом вмешательстве – экстракции катаракты – решается индивидуально, в зависимости от исходной остроты зрения больного. При тотальной, или диффузной, катаракте область зрачка серого цвета.
Врожденная диффузная катаракта
Помутнение носит гомогенный характер. Предметное зрение, как правило, отсутствует. При этих видах катаракт требуется раннее оперативное лечение. Операцию нужно производить в первый год жизни ребенка, пока не успевает развиться глубокая амблиопия. Все детские катаракты по консистенции мягкие, поэтому сравнительно легко удаляются экстракапсулярно – методом автоматической ирригации-аспирации. Интраокулярная коррекция афакии производится в возрасте 3-5 лет.
Аномалии хрусталика Аномалии хрусталика проявляются изменением его размеров, формы и локализации. К врожденным нарушениям формы линзы относится так называемый лентиконус – конусовидное выпячивание у заднего или переднего полюса и лентиглобус – деформация хрусталика шаровичной формы.
Лентиконус
Лентиглобус
Передний лентиконус и лентиглобус обнаруживаются при исследовании боковым освещением. Задний лентиконус и лентиглобус могут быть выявлены лишь при биомикроскопии. Лентиконус и лентиглобус приводят к нарушению рефракции глаза. Соответственно центральным отделам отмечается миопическая рефракция с неправильным астигматизмом. Другой разновидностью аномалии формы является сферофакия, которая сочетается с микрофакией.
Микросферофакия
Хрусталик при этом резко уменьшен, имеет шаровидную форму. При центральном положении шаровидный хрусталик может ущемляться в зрачке, вследствие чего возникает вторичная глаукома. Микросферофакия чаще наблюдается при синдроме Вайле-Маркезани. При врожденных дефектах сосудистой оболочки и радужки может наблюдаться колобома линзы. Как правило, она располагается в нижнем сегменте хрусталика (рисунок 11.25).
Рис. 11.25 –Колобома хрусталика
Исключительно редкой формой аномалии развития является полное отсутствие хрусталика – врожденная афакия, которая делится на первичную и вторичную. При первичной хрусталиковая пластинка не отшнуровалась от наружной эктодермы в эмбриогенезе. Вторичная афакия характеризуется спонтанным рассасыванием формирующегося хрусталика. Смещение линзы – эктопия хрусталика – не столько врожденная патология хрусталика, сколько следствие гипоплазии зонулярных фибрилл. Наиболее типичным примером является эктопия хрусталика, наблюдающаяся при семейно-наследственном поражении костно-мышечной системы, которое выражается в удлинении дистальных фаланг пальцев рук и ног, удлинении конечностей, слабости суставов, тяжелых эндокринных нарушениях. Заболевание это носит название арахнодактилии, или синдрома Марфана. В глазах при этом обнаруживается симметричное смещение хрусталика. Чаще хрусталик смещен кверху и кнутри или кверху и кнаружи. Гипоплазия зонулы с возрастом усиливается (рисунок 11.26, см. вклейку).
Рис. 11.26 – Эктопия хрусталика при синдроме Марфана
Смещение хрусталика без разрыва фибрилл зонулы называют простой эктопией. Если фибриллы разрываются и стекловидное тело проминирует в переднюю камеру, то следует говорить об осложненной эктопии (рисунок 11.27).
Рис.11.27 – Вывих хрусталика в переднюю камеру при синдроме Марфана. Острый приступ вторичной глаукомы.
Глава 12 
Не нашли, что искали? Воспользуйтесь поиском по сайту: ©2015 - 2026 stydopedia.ru Все материалы защищены законодательством РФ.
|