|
|
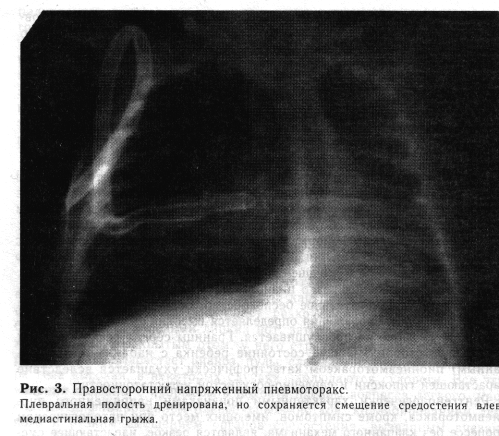
ОСТРАЯ ПРОГРЕССИРУЮЩАЯ ЭМФИЗЕМА СРЕДОСТЕНИЯК более редким осложнениям деструктивной пневмонии у детей относится острая прогрессирующая эмфизема средостения. Распространение воздуха происходит по парабронхиальным пространствам в клетчатку средостения вследствие расплавления бронхиол и мелких бронхов стафилококковым некротоксином. Клиническая картина. Для эмфиземы средостения характерно острое прогрессирующее течение. У больного выявляется симметричная подкожная эмфизема в области шеи, лица, плечевого пояса. Голос становится осиплым, нарастают одышка и цианоз слизистых оболочек и кожи. Появляются признаки нарушения гемодинамики как следствие своеобразной «экстракардиальной тампонады сердца». При рентгенологическом обследовании грудной клетки подтверждается наличие воздуха в клетчатке средостения, шеи, надплечий. Лечение острой прогрессирующей эмфиземы средостения сводится к проведению экстренного хирургического вмешательства — супраюгу-лярной медиастинотомии. Операцию проводят под местной анестезией. Наркоз противопоказан ввиду опасности повышения внутрибронхиаль-ного давления и увеличения напряжения в средостении |Рокиц-кийР.М., 1978]. Техника операции. Разрез кожи длиной 3—4 см производят дугообразно над яремной вырезкой грудины. Тупым инструментом или пальцем раздвигают подкожную клетчатку и по задней поверхности грудины- проникают в клетчатку средостения. Рану дренируют резиновой трубкой и прикрывают асептической повязкой. При сочетании острой прогрессирующей эмфиземы средостения с локальными деструктивными изменениями в легких целесообразно производить радикальную операцию — торакотомию с резекцией пораженного отдела легкого. Эмпиема плевры Легочно-плевральные осложнения деструктивной пневмонии могут проявляться в виде пиоторакса и пиопневмоторакса. Клиническая симптоматика и лечебные мероприятия при каждом из осложнений зависят от его формы. Клиническая картина пиоторакса.Распознавание этого заболевания, возникшего на фоне пупочного сепсиса у детей первых месяцев жизни, является наиболее трудным. Общее тяжелое состояние, наличие интоксикации и других признаков септикопиемии могут длительно маскировать симптомы, характерные для гнойного плеврита. Последний можно заподозрить только при внимательном наблюдении за больным и правильной оценке прогрессивного ухудшения общего состояния, нарастания интоксикации, повышения температуры тела и усиливающейся одышки, сопровождающейся цианозом. В таких случаях развивается сердечно-сосудистая недостаточность в результате смещения экссудатом средостения. Перегиб сосудов при смещении сердца и органов средостения иногда может быть причиной внезапной смерти ребенка. Перку-торно на стороне скопления жидкости выявляется притупление; максимальная тупость определяется в нижнем отделе, над диафрагмой. При правосторонней локализации процесса тупость сливается с печеночной, границы печени установить нельзя. При аускультации детей младшего возраста, даже при сравнительно большом гнойном выпоте, дыхание может быть только ослабленным. В верхних отделах часто определяются мелкие влажные хрипы. У детей старшего возраста гнойный плеврит проявляется медленным, но прогрессивно нарастающим ухудшением общего состояния, высокой температурой тела. Больные жалуются на боли в грудной клетке при дыхании; нередко возникают иррадиирующие боли в животе. Ребенок становится вялым, адинамичным, плохо ест. Его беспокоит мучительный болезненный кашель. Нарастают явления интоксикации и дыхательной недостаточности; бледность кожи, потливость, одышка, цианоз, тахикардия. При осмотре пораженная половина грудной клетки отстает в акте дыхания. Перкуторный звук над легочным полем укорочен, четко определяются линия Дамуазо, пространство Траубе и треугольник Раухфуса. При большом скоплении выпота притупление распространяется на всю поверхность грудной клетки, справа сливается с печеночной тупостью. Дыхательные шумы не проводятся. Границы сердца смещены в здоровую сторону, тоны приглушены. Анализы крови свидетельствуют о вое- палительном процессе — выявляются лейкоцитоз, нейтрофилез со сдвигом в формуле влево, увеличенная СОЭ. Во всех случаях при подозрении на развитие плеврита необходимо рентгенологическое исследование, проводимое при вертикальном положении больного. Рентгенограммы делают в двух проекциях — передне-задней и боковой. При этом выявляется однородное гомогенное затенение легочного поля, диафрагма не контурируется. С увеличением выпота интенсивность затенения легочного поля усиливается, появляется смещение тени средостения в противоположную сторону. Дифференциальную диагностикуследует проводить с ателектазом легкого. Для этого заболевания характерны жалобы больного на внезапную острую боль в грудной клетке. Физикально на стороне поражения выявляются укорочение перкуторного звука и отсутствие дыхания. Четкие данные дает рентгенологическое исследование: при ателектазе легкого тень средостения смещена в больную сторону, легочный рисунок не прослеживается. Легкое с другой стороны эмфизематозно. Клиническая картина пиопневмоторакса.Осложнение развивается остро и нередко дает тяжелую картину плевропульмонального шока: ребенок внезапно начинает резко беспокоиться, появляются бледность кожи, холодный липкий пот, затрудненное дыхание. Больной хватает воздух открытым ртом, у него страдальческое испуганное выражение лица. Нарастает цианоз, пульс слабый, нитевидный, температура тела высокая, внекоторых случаях наблюдаются судороги. Все эти явления связаны с прорывом в полость плевры абсцесса легкого, массивным инфицированием плевральных листков, коллабированием легкого и резким смещением органов средостения, вызванным внезапным повышением внутриплеврального давления из-за наличия внутреннего бронхиального свища. Физикальные данные в таких случаях достаточно характерны: больная сторона грудной клетки слегка отстает вдыхании. Вболее поздние сроки видно сглаживание межреберий. При перкуссии выявляются тимпанический звук вместо имевшегося ранее притупления; органы средостения смещены в здоровую сторону. При выслушивании дыхательные шумы на больной стороне отсутствуют, на уровне воздушной полости возможны проводные шумы с амфорическим оттенком. У детей младшего возраста внезапный прорыв абсцесса, кроме указанных выше симптомов, внекоторых случаях может сопровождаться остановкой дыхания и сердца. Спустя некоторое время организм ребенка приспосабливается к возникшему патологическому состоянию: больной успокаивается, дыхание становится более ровным, хотя сохраняется одышка. Несколько уменьшается цианоз, улучшается сердечная деятельность. Общее состояние остается очень тяжелым, но не ухудшается. Тяжесть состояния ребенка как бы стабилизируется. Рентгенологически пиопневмоторакс проявляется довольно четко. В плевральной полости видно затенение в нижних отделах, купол диафрагмы и печень (при процессе справа) не дифференцируются. Тень выпота отделена от воздуха резкой границей — горизонтальным уровнем. Легкое коллабировано и поджато к корню. Средостение смещено в противоположную сторону. Если в динамике при рентгенологическом контроле такая картина сохраняется, то можно предположить, что у больного имеется зияющее отверстие внутреннего бронхиального свища, воздух через него свободно входит и выходит из плевральной полости во время смены фаз дыхания. Особенно тяжело протекает напряженный (клапанный) пиопневмото-ракс, который возникает при расширении перфорационного отверстия в легком на вдохе и сужении его на выдохе. Тогда проникающий, в плевральную полость воздух не выходит на выдохе и постепенно накапливается в ней в большом количестве. В результате постоянно нарастающего внутриплеврального давления резко смещаются органы средостения. Перегиб крупных сосудов, смещение трахеи и бронхов ведут к расстройству дыхания и нормальной циркуляции крови в большом и малом круге кровообращения. Кроме того, наступают коллапс легкого на стороне поражения и ухудшение функции другого легкого. При осмотре ребенок резко цианотичен, дышит поверхностно, очень часто отмечается двигательное беспокойство. Больной задыхается. Пер-куторно на стороне поражения определяется высокий тимпанит, при аус-культации дыхание не прослушивается. Границы сердца резко смещены в здоровую сторону. Общее состояние ребенка с напряженным (клапанным) пиопневмотораксом катастрофически ухудшается вследствие нарастающей гипоксии и сердечно-сосудистой недостаточности. Рентгенологически характерными признаками напряженного пио-пневмоторакса, кроме симптомов, имеющих место при патологическом процессе без клапанного механизма, являются резкое, нарастающее смещение органов средостения в здоровую сторону и наличие медиасти-нальной грыжи (рис. 3). В случаях клапанного пиопневмоторакса требуется немедленная хирургическая помощь, без которой больной неминуемо погибнет вскоре после развития осложнения. Дифференциальную диагностикупнопневмоторакса проводят с врожденными инфицированными кистами легких. Правильной диагностике помогают данные анамнеза (при кисте — указание на имевшуюся ранее воздушную полость в легком) и рентгенологического исследования (при кистах легких свободны синусы, в окружности кисты прослеживается легочная ткань, контуры кисты четкие, форма округлая). Врожденная диафрагмальная грыжа в ряде случаев может симулировать пиопневмоторакс. Сомнений не остается после обследования желудочно-кишечного тракта с контрастирующим веществом. Заполнение контрастирующей массой желудка и петель кишечника, находящихся в грудной полости, позволяет диагностировать диафрагмальную грыжу. Лечение.Хирургическая тактика при легочно-плевральных осложнениях деструктивной пневмонии определяется характером патологичес- кого процесса. Однако во всех случаях лечение местного очага должно сочетаться с энергичной общеукрепляющей и антибактериальной терапией. Общее лечение. Сразу после поступления всем детям для снятия интоксикации начинают проводить инфузионную терапию (см. гл. 1). Антибактериальная терапия должна быть массивной, с использованием препаратов широкого спектра действия. Антибиотики вводят внутривенно, смену их производят по показаниям, но с обязательным учетом данных высева флоры и определения чувствительности возбудителей к ним. Одновременно больной получает большие дозы витаминов С и группы В, кокарбоксилазу и сердечные средства. В комплекс лечебных мероприятий входят оксигенотерапия, физиотерапевтические процедуры, щелочные аэрозоли. Хирургическое лечение. Все легочно-плевральные осложнения требуют экстренной хирургической помощи. Выбор метода должен быть индивидуальным и зависит от общего состояния больного, возраста, условий, при которых начинают лечение, и характера осложнения. В настоящее время применяют несколько методов хирургического лечения: плевральные пункции, дренирование плевральной полости с активной аспирацией содержимого и радикальные операции — удаление пораженного отдела легкого. К применению каждого метода имеются определенные показания. Следует лишь подчеркнуть, что каждый метод не исключает другой, а дополняет его, делая лечение в целом более правильным и радикальным. Лечение пиоторакса во всех случаях необходимо начинать с плевральной пункции, которая одновременно является и диагностической. Лечение направлено на эвакуацию гноя, расправление легкого и подавление инфекции. Техника проведения плевральной п у н к ц и и. Положение больного — сидя, рука на стороне пункции поднята. Анестезируют кожу и подлежащие мягкие ткани в области пятого—шестого межребе-рья по задней подмышечной линии 0,25% раствором новокаина с антибиотиками. Специальной иглой, пережав резиновую .трубку зажимом, производят прокол грудной стенки по верхнему краю нижележащего ребра. Затем подсоединяют к канюле шприц, снимают зажим и начинают отсасывание гноя. При снятии шприца трубку на игле вновь пережимают. Жидкость нужно отсасывать медленно, так как быстрая эвакуация может привести к резкому ухудшению общего состояния ребенка вследствие наступающего смещения органов средостения. Появление кашля и изменение общего состояния указывают на необходимость прекращения отсасывания жидкости. Удалив экссудат, в полость плевры вводят раствор антибиотиков.
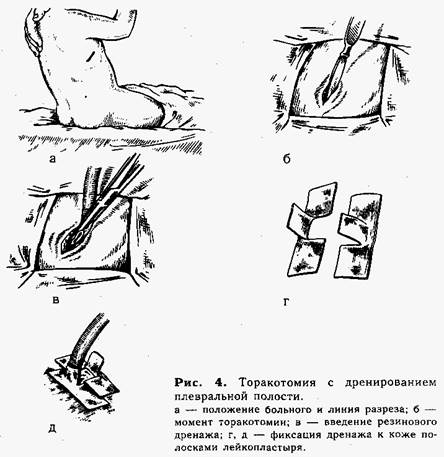
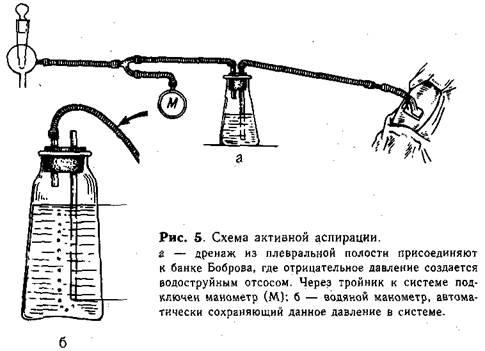
Если после первой пункции состояние больного заметно улучшилось; уменьшилась одышка, снизилась температура тела, физикальные данные и данные рентгеновского исследования свидетельствуют об уменьшении выпота в плевральной полости, то повторную пункцию проводят спустя 1—2 дня. В процессе лечения приходится делать не меньше 3—4 пункций. Тяжелое состояние ребенка без заметного улучшения после первой пункции является показанием к ежедневному проколу плевры, отсасыванию гноя и введению антибиотиков. Обычно спустя 2—3 дня наступает улучшение, количество выпота уменьшается, и тогда пункцию проводят сначала через день, а затем и реже-Неполная эвакуация гноя неблагоприятно отражается на общем состоянии ребенка, поддерживая явления интоксикации, лихорадку, изменения в крови. В связи с этим в тех случаях, когда ежедневные пункции в течение 2—3 дней не дали желаемого результата, лучше переходить к более эффективным мерам хирургического лечения — торакоцентезу и активной аспирации гноя. Быстрая и полная эвакуация экссудата, а также расправление легкого благоприятно отражаются на общем состоянии больного и дают уверенность в благоприятном исходе. В некоторых случаях уже после первой, правильно технически проведенной плевральной пункции в полости плевры появляется свободный газ. Можно полагать, что воздух проникает через бронх, ранее прикрытый сгустком гноя (при создании отрицательного давления при отсасывании экссудата бронх начинает зиять, и воздух свободно поступает в полость плевры). Возникает пиопневмоторакс, что ставит хирурга перед необходимостью соответственно менять метод лечения. Лечение пиопневмоторакса. Хирургическая тактика при возникновении пиопневмоторакса зависит от распространенности и тяжести деструкции легких, возраста и общего состояния ребенка. Немедленной хирургической помощи требуют дети с напряженным («клапанным») пиопневмотораксом. В таких случаях, как только установлен диагноз (в терапевтическом отделении), производят прокол грудной стенки толстой инъекционной иглой, тем самым переводя напряженный закрытый пиопневмоторакс в открытый. Эта простая манипуляция сохраняет жизнь ребенку, позволяет перевести его в хирургическое отделение и приступить к дальнейшему лечению — дренированию плевральной полости— или радикальной операции. Пневмония может осложняться одномоментным двусторонним пиопневмотораксом. В таких случаях необходимо интубировать трахею и проводить управляемое дыхание с одновременным двусторонним тора-коцентезом, дренированием плевральных полостей и подключением к системе активной аспирации. Метод активной аспирации — основное лечебное мероприятие при пиопневмотораксе. Торакоцентез и дренирование плевральной полости (для подключения к системе активной аспирации) проводят под местной анестезией 0,25% раствором новокаина с антибиотиками. Техника торакоцентеза с дренированием плевральной полости. Положение ребенка — сидя (рис. 4, а). Контрольной пункцией в пятом—шестом межреберье по средней подмышечной линии подтверждают наличие гноя и воздуха в плевральной полости ("симптом шприца" указывает на функционирующий внутренний бронхиальный свищ). Производят разрез кожи длиной 0,7—1 см (на месте пробной пункции). Расслаивая мягкие ткани в межреберье концом кровоостанавливающего зажима Бильрота, проникают в полость плевры и расширяют рану на длину разреза путем раздвигания бранш. Затем берут резиновую трубку-дренаж (не менее 0,5 см в поперечнике) со срезанным П-образно концом и дополнительным боковым отверстием, захватывают кровоостанавливающим зажимом и вводят через рану в плевральную полость (рис. 4, б, в). Трубку фиксируют к коже шелковым швом, и для полной герметизации края отверстия вокруг дренажа заклеивают липким пластырем (рис. 4, г, д). Через дренаж с помощью шприца отсасывают гной и тщательно промывают плевральную полость раствором антисептиков, затем вводят антибиотики, растворенные в 20—40 мл 0,25% раствора новокаина. После этого свободный конец дренажа присоединяют к системе водоструйного отсоса (рис. 5). При большом отделении гноя только в течение первых суток промывание и введение в плевральную полость антибиотиков можно повторить. Раствор вводят через полиэтиленовый катетер, не пережимая дренаж на фоне активной аспирации. С помощью аппарата активной аспирации в плевральной полости создают отрицательное давление до 15—25 см вод. ст. и более. При наличии внутреннего бронхиального свища необходимо усиливать работу отсоса до тех пор, пока количество отсасываемого воздуха не будет превышать количество поступающего через свищ (создают так называемый «режим бронхиального свища»). Если у ребенка в процессе активной аспирации в гнойном отделяемом появляется примесь крови или больной начинает беспокоиться, давление в системе снижают. Найденные оптимальные условия режима бронхиального свища позволяют поддерживать в плевральной полости постоянное отрицательное давление, в результате чего легкое расправляется. Степень расправления легкого контролируют ежедневно путем тщательной аускультации и перкуссии. Через 1—2 дня производят рентгенограмму грудной полости (в палате, не отключая аппарата активной аспирации!). При частой закупорке дренажа густым гнойным отделяемым рекомендуют установить вторую дренажную трубку в верхние отделы плевральной полости. Для этого осуществляют торакоцентез в третьем межреберье по передней подмышечной линии и вводят дренаж, который также подключают к системе активной аспирации.
Длительность проведения аспирации зависит от характера патологического процесса в легком и величины бронхиального свища. При ограниченном поражении легкое обычно расправляется через 3—5 дней, бронхиальный свищ перестает функционировать. За это время наступает достаточно прочное сращение листков париетальной и висцеральной плевры, удерживающее легкое от повторного коллапса. При более тяжелом распространенном процессе гнойное отделяемое бывает обильным и постоянно отсасывается воздух, поступающий в плевральную полость через широкий бронхиальный свищ. В таких случаях легкое расправляется значительно''медленнее; только на 5—7-й день рентгенологически устанавливают уменьшение пневмоторакса. Прекращают активную аспирацию после того, как наступило полное расправление легкого. Перед удалением дренаж пережимают на 18— 24 ч. Затем производят рентгенологический контроль. Если легкое не спалось, то дренаж извлекают из плевральной полости. При позднем поступлении ребенка проведение активной аспирации не всегда приводит к расправлению легкого. Это объясняется тем, что легкое ригидно из-за окутывающих его фибринозных наслоений. В таких случаях в комплекс лечебных мероприятий должно быть включено поднаркозное «раздувание» легкого.
Техника «раздувания» легкого. Процедуру проводят в рентгеновском каби-нете под эндотрахеальным наркозом. Хирург подсоединяет шприц Жане к дренажной трубке, находящейся в плевральной полости ребенка. Под контролем мановакуумметра анестезиолог кратковременно повышает давление в легких до 25—30 мм рт.ст. Одномоментно хирург от-сасывает воздух из плевральной полости. Рентгемоскопически контролируют степень распрэв-ления легкого. Повторив нагнетание и отсасывание воздуха 3—5 раз, обычно удается добить-ся полного нли значительного раеправления лeгкгo. После этого больного переводят в пала-ту и подключают к системе активной аспирации.
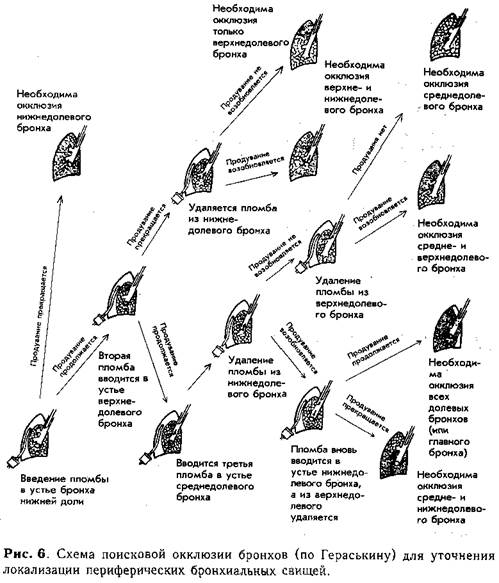
Необходимость постоянного сохранения отрицательного давления в плевральной полости определяет некоторые особенности ведения больных с пиопневмотораксом: аппарат активной аспирации не отключают в течение 5—7 дней; все процедуры (внутривенные вливания, трансфузии крови и др.) производят в палате. Здесь же делают контрольные рентгенограммы, подтверждающие расправление легкого. Погрешности в проведении этих правил снижают эффективность изложенного метода. При больших или множественных внутренних бронхиальных свищах иногда с помощью активной аспирации не удается создать отрицательное давление в плевральной полости и расправить легкое из-за большого сброса воздуха через свищи. В таких случаях допустимо [Бай-ров Г. А., Рошаль Л. М., 1991] уменьшить давление или вообще перевести больного на несколько часов (иногда на сутки) на пассивную аспирацию для того, чтобы свищ сузился, а затем снова приступить к активной аспирации. В подобных ситуациях эффективнее применение метода искусственной герметизации путем временной окклюзии бронха, несущего периферические бронхоплевральные свищи, по Rafinski—Гераськи-ну. При этом ценой временного ателектаза пораженной доли здоровые участки получают возможность немедленного расправления и участия в вентиляции (рис, 6).
Техника временной окклюзии бронха. Больному с пиопневмотораксом и дренажем в плевральной полости производят бронхоскопию под наркозом с помощью дыхательного бронхоскопа. Тубус бронхоскопа вводят в бронх пораженной доли. В качестве обтуратора используют крупнопористую поролоновую губку, смоченную йодолиполом. Диаметр пломбы должен в 2—3 раза превышать диаметр устья бронха, что обеспечивает его плотную обтурацию. Пломбу-обтуратор вводят в устье бронха с помощью бронхоскопических щипцов. Эффективность закупорки проверяют проведением форсированного дыхания большим объемом, одновременно наблюдая за выхождением воздуха из плевральной полости по дренажу, подсоединенному к банке аппарата Боброва. Прекращение сброса воздуха свидетельствует о герметичной закупорке бронха, несущего свищ. Во всех случаях, когда продувание после закупорки бронха прекратилось, необходимо, не извлекая трубки бронхоскопа, дождаться восстановления спонтанного дыхания и кашлевых движений для контроля за герметичностью легкого.
Поролоновую губку оставляют в просвете бронха на 7—8 дней и затем удаляют при повторной бронхоскопии. Необходимость в экстренной торакотомии и резекции легкого возникает в случаях кровотечения из его некротизированных тканей, а также при повторном коллабирова-нии легкого. Несмотря на самую энергичную комплексную терапию, спасти таких детей удается редко. Выздоровевшие дети подлежат длительному диспансерному наблюдению с обязательным регулярным рентгенологическим контролем за состоянием легких.
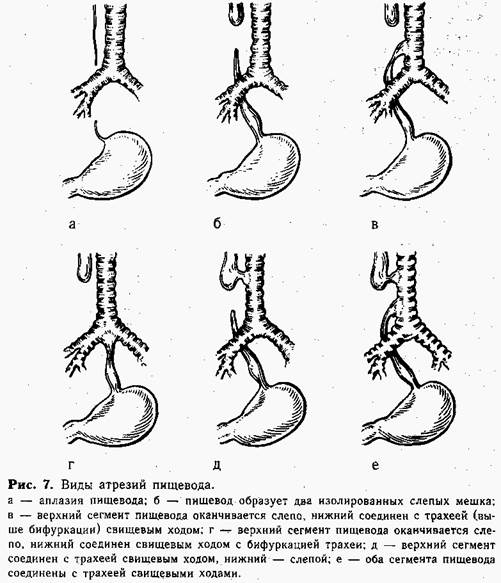
Глава 4 ЗАБОЛЕВАНИЯ ПИЩЕВОДА Различные заболевания пищевода встречаются у детей всех возрастных групп. Наиболее часто необходимость срочного оперативного вмешательства возникает в связи с врожденными пороками развития и по-вреждениями пищевода. Несколько реже показания к неотложной помощи обусловлены кро-вотечением из расширенных вен пищевода при портальной гипертен-зии. ПОРОКИ РАЗВИТИЯ ПИЩЕВОДА Пороки развития пищевода принадлежат к числу заболеваний, которые нередко являются причиной гибели детей в первые дни жизни или возникновения у них серьезных осложнений, нарушающих дальнейшее развитие. Среди многочисленных врожденных дефектов пищевода для неотложной хирургии представляют интерес те виды, которые несовместимы с жизнью ребенка без срочной оперативной коррекции: врожденная непроходимость (атрезия) и пищеводно-трахеальные свищи. Непроходимость пищевода Врожденная непроходимость пищевода обусловлена его атрезией. Этот сложный порок развития формируется на ранних этапах внутриутробной жизни плода и, по нашим данным, встречается сравнительно часто (на каждые 3500 детей 1 рождается с пороком развития пищевода). Возможно образование 6 основных видов врожденной непроходимости пищевода (рис. 7). При атрезии в большинстве случаев верхний конец пищевода заканчивается слепо, а нижняя часть сообщается с трахеей, образуя трахеопи-щеводный свищ (90—95%). Понятно, что околоплодные воды и жидкость, которую ребенок заглатывает после рождения, не могут попасть в желудок и накапливаются вместе со слюной в верхнем слепом мешке пищевода, затем срыгиваются и аспирируются. Наличие свища в верхнем сегменте пищевода ускоряет аспирацию — жидкость после проглатывания частично или полностью попадает в трахею. У ребенка быстро развивается аспирационная пневмония, которая усиливается за счет забрасывания в трахею содержимого желудка через пищеводно-трахе-альный свищ нижнего сегмента. Спустя несколько дней после рождения ребенок погибает от аспирационной пневмонии. Таких детей может спасти только неотложная хирургическая коррекция порока. Благоприятный исход лечения врожденной непроходимости пищевода зависит от многих причин, но прежде всего от своевременного выявления атрезии. При раннем начале специального лечения уменьшаетсявозможность аспирации. Диагноз, поставленный в первые часы жизни ребенка (до первого кормления!), предупредит или значительно облегчит течение аспирационной пневмонии Однако педиатры родильных домов недостаточно знают симптоматику врожденной непроходимости пищевода. Так, например, среди оперированных нами за период с 1961 по 1981 г. 343 детей только 89 направлены в 1-е сутки после рождения, а остальные поступали в сроки от 1 до 23 дней.
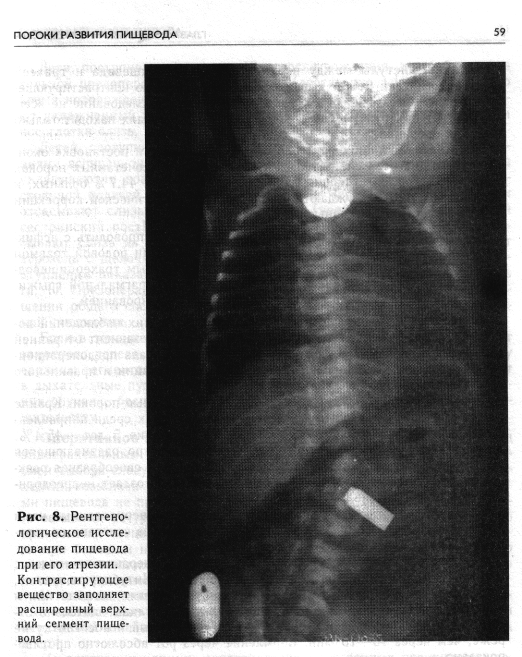
Общее состояние больного и степень поражения легких находятся в прямой зависимости от времени поступления: в группе больных, поступивших в 1-е сутки, только у 29 клинически определялась пневмония; у 126 детей, поступивших на 2-е сутки, состояние расценивалось как тяжелое, и была диагностирована двусторонняя пневмония; почти у всех новорожденных, которых направили в возрасте старше 2 сут (128), отмечался более тяжелый процесс в легких (у 1/3 из них, кроме пневмонии, был выявлен ателектаз различной степени с одной или с двух сторон). Клиническая картина. Первым наиболее ранним и постоянным признаком, позволяющим подумать об атрезии пищевода у новорожденного, является большое количество пенистых выделений изо рта и носа. Этому признаку, который отмечен в документации родильных домов у всех детей, к сожалению, не всегда придают должное значение и правильно оценивают. Подозрение на атрезию пищевода должно усилиться, если после обычного отсасывания слизи последняя продолжает быстро накапливаться в большом количестве. Слизь временами имеет желтую окраску, что зависит от забрасывания желчи в трахею через фистулу дистального сегмента пищевода. У всех детей с непроходимостью пищевода к концу 1-х суток после рождения можно выявить довольно отчетливые нарушения дыхания (аритмию, одышку) и цианоз. Аускультативно в легких определяется обильное количество влажных разнокалиберных хрипов. Вздутие живота указывает на имеющийся свищ между дисталь-ным сегментом пищевода и дыхательными путями. Для раннего выявления порока мы считаем необходимым всем новорожденным и особенно недоношенным детям сразу после рождения производить зондирование пищевода. Это не только поможет выявить атрезию, но и позволит заподозрить другие аномалии пищеварительного тракта. Следует отметить, что для новорожденного, не имеющего пороков развития, зондирование принесет пользу, так как эвакуация содержимого желудка предотвращает срыгивание и аспирацию. Если были выявлены первые косвенные признаки атрезии в родильном доме, то следует подтвердить или отвергнуть диагноз также зондированием пищевода. Для зондирования пользуются обычным тонким резиновым катетером (№8—10), который вводят через рот или нос в пищевод. При атрезии происходит задержка свободно проталкиваемого катетера на уровне вершины мешка проксимального сегмента пищевода (10—12см от края десен). Если пищевод не изменен, то катетер легко проходит на большее расстояние. При этом надо помнить, что в ряде случаев катетер может сложиться, и тогда создается ложное впечатление о проходи- мости пищевода. Для уточнения диагноза катетер проводят на глубину больше 24 см, и тогда конец его (если имеется атрезия) обязательно будет обнаружен во рту ребенка. При первом кормлении непроходимость пищевода выявляется довольно определенно. Вся выпитая жидкость (1—2 глотка) сразу же выливается обратно. Кормление сопровождается резким нарушением дыхания; новорожденный синеет, дыхание становится поверхностным, аритмичным, наступает его остановка. Приступ кашля может длиться от 2 до 10 мин, а затруднение и аритмия дыхания — еще дольше. Указанные явления возникают во время каждого кормления. Постепенно нарастает цианоз. При выслушивании легких выявляется обильное количество разнокалиберных влажных хрипов, больше справа. Общее состояние ребенка прогрессивно ухудшается. С исчерпывающей полнотой и достоверностью диагноз устанавливают на основании рентгенологического исследования пищевода с применением контрастирующего вещества, которое проводят только в условиях хирургического стационара. Получаемые данные являются необходимой частью предоперационного обследования и служат ориентиром для выбора способа хирургического вмешательства. Рентгенологическое обследование детей с подозрением на атрезию пищевода начинают с обзорной рентгенограммы грудной клетки (очень важно внимательно оценить состояние легких!). Затем в верхний сегмент пищевода проводят резиновый катетер и отсасывают слизь, после чего через тот же катетер в пищевод с помощью шприца вливают 1 мл 30% водорастворимого контрастирующего вещества. Введение большого количества может привести к нежелательному осложнению — переполнению слепого верхнего отрезка пищевода и аспирации с заполнением контрастирующим веществом бронхиального дерева. Рентгенограммы производят при вертикальном положении ребенка в двух проекциях. Контрастирующее вещество после рентгенологического исследования тщательно отсасывают. Применение бария сульфата для исследования пищевода у новорожденных при любой форме атрезии противопоказано, так как попадание его в легкие, возможное при этом, вызывает ателектатическую пневмонию. При общем тяжелом состоянии ребенка (позднее поступление, недоношенность III—IV степени и др.) можно не предпринимать обследования с контрастирующим веществом, а ограничиться введением в пищевод тонкого резинового катетера (под контролем рентгеновского экрана), который позволит довольно точно определить наличие и уровень ат-резии. Следует помнить о том, что при грубом введении малоэластично-го толстого катетера можно сместить податливую пленку слепого орального сегмента пищевода, и тогда создается ложное впечатление о низком расположении препятствия. Характерным рентгенологическим симптомом атрезии пищевода при исследовании с контрастирующим веществом является умеренно расширенный и слепо оканчивающийся верхний сегмент пищевода (рис. 8)-. Уровень атрезии точнее определяется на боковых рентгенограммах. На- личие воздуха в желудочно-кишечном тракте указывает на соустье между нижним сегментом пищеБОда и дыхательными путями. Видимый верхний слепой мешок и отсутствие газа в желудочно-ки-шечном тракте позволяют думать об атрезии без фистулы между дис-тальным сегментом пищевода и трахеей. Однако этот рентгенологический симптом не всегда полностью исключает наличие свища между дистальным сегментом пищевода и дыхательными путями. Узкий просвет свища бывает закупоренным слизистой пробкой, что служит препятствием для прохождения воздуха в желудок. Наличие фистулы между верхним сегментом пищевода и трахеей рентгенологически может выявиться по забрасыванию контрастирующего вещества через свищ в дыхательные пути. Это обследование не всегда помогает обнаружить свищ, который в таких случаях находят только во время операции. При анализе клинико-рентгенологическнх данных и постановке окончательного диагноза следует помнить о возможных сочетанных пороках развития, которые, по нашим данным, встречаются у 44,7% больных, и часть из них (26%) нуждаются в экстренной хирургической коррекции или несовместимы с жизнью (5%). Дифференциальную диагностику приходится проводить с асфик-сическими состояниями новорожденного, вызванными родовой травмой и аспирационной пневмонией, а также изолированным трахеопищевод-чым свищом и «асфиксическим ущемлением» диафрагмальной грыжи. В таких случаях атрезию пищевода исключают зондированием.
Лечение. Опубликованные данные и анализ наших наблюдений показывают, что успех хирургического вмешательства зависит от ранней диагностики порока, а отсюда — своевременного начала предоперационной подготовки, рационального выбора метода операции и правильного послеоперационного лечения. Существенно влияют на прогноз многие сочетанные пороки. Крайне сложно лечение недоношенных детей, число которых среди направленных в нашу клинику достигало 38%, а в последние 5 лет — 45,4%. У новорожденных этой группы наблюдаются быстро развивающаяся пневмония, пониженная сопротивляемость ребенка и своеобразная реакция на хирургическое вмешательство, что нередко создает непреодолимые трудности в лечении. Следует отметить, что в последние 5 лет среди оперированных нами 44 недоношенных детей выздоровели 23 (из них 8 без сочетанных пороков развития). Предоперационная подготовка. Подготовку к операции начинают с момента установления диагноза в родильном доме. Интубируют трахею, непрерывно дают увлажненный 40% кислород, вводят антибиотики и витамин К. Выделяющуюся в большом количестве слизь тщательно отсасывают через, мягкий резиновый катетер, вводимый в носоглотку не реже, чем через 10—15 мин. Кормление через рот абсолютно противопоказано. Транспортировку больного в хирургическое отделение осуществляют по правилам, предусмотренным для новорожденных, с обязательной непрерывной подачей кислорода и периодическим отсасыванием слизи из носоглотки. Из отдаленных районов и областей новорожденных доставляют самолетом (перелет ребенок переносит обычно удовлетворительно). Дальнейшую подготовку к операции продолжают в хирургическом отделении, стремясь главным образом к ликвидации явлений пневмонии. Длительность подготовки зависит от возраста и общего состояния ребенка, а также от характера патологических изменений в легких. Дети, поступившие в первые 12 ч после рождения, не требуют длительной предоперационной подготовки (достаточно 1 1/2—2 ч). На это время новорожденного помещают в обогреваемый кувез, постоянно дают увлажненный кислород, каждые 10—15 мин отсасывают изо рта и носоглотки слизь. Вводят антибиотики, витамин К. 
Не нашли, что искали? Воспользуйтесь поиском по сайту: ©2015 - 2026 stydopedia.ru Все материалы защищены законодательством РФ.
|