|
|
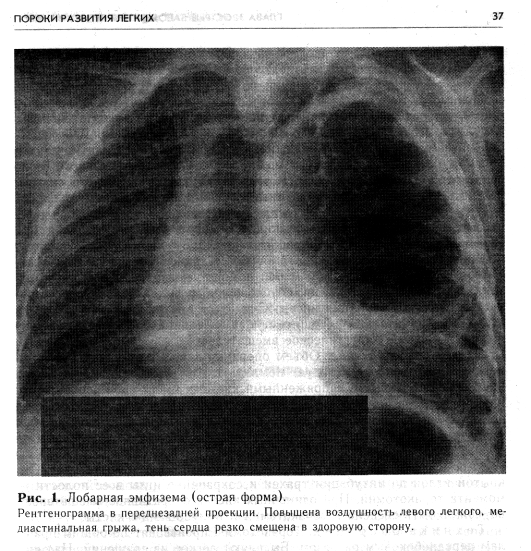
Долевая (лобарная) эмфиземаВрожденная долевая эмфизема возникает в результате разрыва альвеолярных перегородок при стенозах приводящих бронхов различного происхождения (порок развития долевого бронха, частичная закупорка избыточно растущей слизистой оболочкой, сдавление аномально расположенным сосудом) либо является следствием дефекта развития паренхимы легкого (фиброзная дисплазия, коллагенизация). При долевой эмфиземе измененная доля легкого увеличена, растянута воздухом, напряжена, не спадается. Вследствие этого остальные отделы легкого сдавлены и не участвуют в дыхании. Наиболее часто поражаются верхние доли легкого, реже — средняя и нижние. Клиническая картина. Долевая эмфизема проявляется затруднен-ным дыханием, нередко с продолжительным выдохом, приступами цианоза, одышкой, кашлем. Тяжесть симптомов зависит от степени нарушения проходимости бронхов. По клиническому течению лобарные эмфиземы целесообразно разделять на острые и хронические. Острое течение обычно наблюдается у детей первых месяцев жизни (нередко вскоре после рождения). Заболевание проявляется прогрессивным нарастанием признаков дыхательной недостаточности. Общее состояние ребенка тяжелое, кожа бледная, с цианотичным оттенком; видны мелкоточечные подкожные кровоизлияния, губы синюшны. Определяется резкая одышка, в дыхании участвует вспомогательная мускулатура. Грудная клетка бочкообразной формы. Перкуторно над легочным полем на стороне поражения выявляется высокий тимпанит, при аускуль-тации дыхательные шумы отсутствуют. Границы сердца смещены в здоровую сторону. Тоны сердца приглушены. Решающее значение в постановке диагноза лобарной эмфиземы имеют данные рентгенологического исследования. На обзорной рентгенограмме грудной клетки видно, что пораженный отдел легкого увеличен, на повышенном воздушном фоне его — тени средне- и крупнокалиберных сосудистых разветвлений. Соседние участки легкого коллабирова-ны. Раздутая доля частично проникает в противоположную сторону грудной клетки, смещая средостение и образуя медиастинальную грыжу. При остром течении долевой эмфиземы проведение других дополнительных диагностических методов исследования часто невозможно, так как нарастающее ухудшение общего состояния ребенка требует немедленного оказания хирургической помощи. Установлению правильного диагноза при хронической форме заболевания, кроме обычных клинико-рентгенологических методов, помогают бронхография и бронхоскопия, при которых определяются сужение долевого бронха, смещение и сближение бронхов здоровых отделов легкого. Хроническое течение лобарной эмфиземы наблюдается чрезвычайно редко. В таких случаях явления дыхательной недостаточности нараста- ют медленно, организм приспосабливается к возникшим изменениям и компенсирует их. Заболевание обычно выявляется во время профилактических осмотров или рентгенологических обследований. Дифференциальная диагностика. Дифференцировать долевую эмфизему следует от кисты легкого и диафрагмальной грыжи. При кисте легкого клинические проявления заболевания могут быть острыми или хроническими, с признаками дыхательной недостаточности. Правильной диагностике помогают данные рентгенологического исследования. Кисты легкого на рентгенограммах выглядят как хорошо очерченные воздушные полости округлой формы, без сетчатого рисунка, характерного для лобарной эмфиземы, нередко все же дифференциальная диагностика на основании клинико-рентгенологических данных чрезвычайно трудна. Окончательно характер патологического процесса в таких случаях выявляется во время оперативного вмешательства и после гистологического исследования препарата. Диафрагмалъная грыжа при наличии асфиксического компонента у новорожденных по течению сходна с острой формой лобарной эмфиземы. В сомнительных случаях окончательный диагноз ставится после рентгенологического исследования с рентгеноконтрастирующим веществом. Контрастирование петель кишечника, находящихся в плевральной полости, делает диагноз диафрагмальной грыжи несомненным. Лечение. Лечение врожденной долевой эмфиземы во всех случаях хирургическое. При остром течении заболевания с клинической картиной выраженной дыхательной недостаточности операция должна предприниматься по экстренным показаниям. В случаях хронического течения вмешательство осуществляют в плановом порядке. Предоперационная подготовка. Объем и продолжительность подготовки больного к операции зависят от характера клинических проявлений. При остром течении предоперационная подготовка ограничивается несколькими (2—3) часами. Больному назначают кислород, сердечные средства, согревают и переводят в операционную. Оперативное лечение. Характер хирургического вмешательства определяется локализацией поражения и сводится к лобэктомии. Удаление долей легкого производят из переднебокового торакотоми-ческого доступа в четвертом или пятом межреберье при полубоковом положении больного. Технически лобэктомии осуществляются по правилам, изложенным в специальных руководствах по оперативной хирургии, с обязательной раздельной обработкой элементов корня легкого. После удаления пораженного отдела легкого в плевральной полости устанавливают высокий дренаж, который вводят через отдельный разрез-прокол в седьмом — восьмом межреберье по среднеаксиллярной линии. Операцию заканчивают послойным сшиванием краев торакотоми-ческой раны. На кожу накладывают швы капроновыми нитями. Послеоперационное лечение. Через оставленный в плевральной полости дренаж осуществляют активную аспирацию экссудата в течение первых 24—48 ч, после чего дренаж удаляют. Для обезболивания в ближайшем послеоперационном периоде ребенку вводят аналгезирующие препараты. Целесообразно первые 12—24 ч после операции назначать парентеральное введение жидкости (10% раствор глюкозы с инсулином, белковые препараты) соответственно массе тела и возрасту ребенка. При отсутствии рвоты на следующий день после вмешательства ребенка начинают кормить через рот. Трансфузии крови делают, исходя из показателей анализов красной крови, а также учитывая количество экссудата, аспири-рованного из плевральной полости. Для предупреждения легочных осложнений (закупорка бронхиального дерева, ателектаз) с первых часов после операции больному назначают дыхательную и кашлевую гимнастику, щелочные аэрозоли. При неэффективности этих мероприятий проводят прямую ларингоскопию с отсасыванием секрета и введением в дыхательные пути антибиотиков. С 3—4-го дня дети старшего возраста начинают ходить. Наличие ателектазов является показанием для назначения более интенсивной дыхательной гимнастики, которая обычно приводит к полной ликвидации этого осложнения, при неэффективности применяют трахеобронхо-скопию. В послеоперационном периоде больные получают антибиотики широкого спектра действия в течение 6—7 дней, витамины, оксигенотерапию, физиотерапевтические процедуры и массаж. Швы снимают на 7—8-й день. Рентгенологический контроль за состоянием легких, расправлением оставшихся долей проводят сразу по завершении вмешательства, на 2—3-й сутки после операции и перед выпиской больного домой-При гладком послеоперационном течении ребенок находится в стационаре 14—16 дней. В последующем дети подлежат санаторному лечению и диспансерному наблюдению. осложненные врожденньекисты легких Кисты легких у детей встречаются сравнительно редко, составляя от 3,5 до 5,5% от общего числа больных с различными неспецифическими заболеваниями легких [Исаков Ю. Ф., Степанов Э. А., 1975]. Кисты могут быть одиночными и множественными. К множественным кистам легких относят их поликистозное поражение. В правом легком кисты встречаются несколько чаще, чем в левом. Размеры кист варьируют в широких пределах. Они могут быть одно- или многокамерными, очень мелкими, иногда достигают гигантских размеров, занимая почти всю долю или легкое. Если кисты не сообщаются с трахеобронхиальным деревом (закрытые), то они обычно содержат стерильную жидкость слизистого характера, бесцветную, желтоватого или бурого цвета. Кисты, сообщающиеся с бронхами, заполнены воздухом и инфицированной жидкостью. В случаях воздушных кист жидкость из них хорошо эвакуируется через дренирующий бронх. Все кисты легких принято разделять в зависимости от их происхождения на истинные и ложные, а по характеру клинического течения — на неосложненные и осложненные. У детей чаще встречаются истинные кисты (порок развития легких). Неосложненные кисты, как правило, клинически ничем не проявляются и потому обычно являются случайной находкой при рентгенологическом обследовании ребенка. Большинство врожденных кист легких выявляются при присоединении осложнений, которые требуют неотложного хирургического лечения. Наиболее часто наблюдаются нагноившиеся и воздушные напряженные кисты. Клиническая картина.Каждому из осложнений свойственны специфические особенности клинического проявления. Нагноившиеся кисты легких. При нагноении одиночных кист легких заболевание развивается остро, с резким ухудшением общего состояния ребенка, повышением температуры тела до высоких показателей, ознобами, потливостью. При осмотре больного отмечаются бледность кожи, цианоз в области носогубного треугольника. Дыхание учащено, пульс напряженный. Физикальные данные зависят от размеров кисты, степени ее дренирования через бронх и других факторов. На стороне локализации кисты выявляются участки притупления перкуторного звука и тимпанит соответственно воспалительной инфильтрации, скоплению экссудата и воздуха. При аускультации в этих местах дыхание ослаблено, после откашливания появляются крупнопузырчатые влажные хрипы. Изменения в крови свидетельствуют об остром воспалительном процессе; высокий лейкоцитоз со сдвигом в лейкоцитарной формуле влево, увеличенная СОЭ. При рентгенологическом исследовании выявляют полость, наполненную жидкостью, вокруг которой имеется воспалительный инфильтрат. При частичном опорожнении от гнойного содержимого в полости кисты появляется горизонтальный уровень. Дифференцироватьинфицированные кисты приходится от абсцесса легкого и пиопневмоторакса. Клиническое течение инфицированной кисты и абсцесса легкого очень сходно. Рентгенологически эти процессы также трудно диффе-, ренцировать. Окончательный диагноз кисты легкого можно поставить в тех случаях, когда в анамнезе имеется указание на наличие воздушной полости в легком, найденной ранее при рентгенологическом исследовании, либо имеет место повторное нагноение в легком с той же локализацией очага. Пиопневмоторакс развивается на фоне тяжелой абсцедирующей пневмонии и является ее осложнением. Рентгенологически полость располагается по наружному краю легочного поля. В сомнительных случаях постановке правильного диагноза помогают динамическое рентгено- логическое исследование, а также дополнительные методы (томография, бронхография), при которых выявляются нормальное строение и расположение воздухоносных путей. При гнойно-воспалительном поражении поликистозного легкого, если инфицирование происходит в раннем возрасте, заболевание принимает затяжной характер с частыми обострениями. Общее состояние ребенка прогрессивно ухудшается, нарастают явления интоксикации, больной истощается, повышается температура тела. При осмотре ребенка выявляются ригидная грудная стенка на стороне поражения, не участвующая в акте дыхания. Перкуторно границы сердца не изменены, над легочным полем — пестрая картина: участки легочного звука чередуются с тимпанитом и притуплением. Аускультативно определяется большое количество разнокалиберных влажных хрипов. При рентгенографии видны множественные тонкостенные воздушные полости различных размеров с горизонтальными уровнями. Заметного смещения органов средостения нет. Дифференцировать поликистозное легкое с нагноением следует от абсцедирующей пневмонии и бронхоэктатической болезни. Течение деструктивной пневмонии отличается бурным началом. Рентгенологически выявляются характерные инфильтративные (с последующим абсце-дированием) изменения в легких. При бронхоэктатической болезни течение заболевания хроническое с периодическими обострениями, с откашливанием гнойной мокроты. Рентгенологически и бронхографически выявляются деформированные расширенные ригидные бронхи во всех долях легкого. Однако нередко правильное распознавание чрезвычайно трудно. Иногда даже гистологическое исследование не вносит ясности в окончательный диагноз. Воздушные напряженные кисты легкого клинически проявляются развитием тяжелой дыхательной недостаточности с частыми приступами удушья. Дети отстают в физическом развитии. Тяжелая клиническая картина развивается при кистах легких с клапанным механизмом в приводящем бронхе. Клапан образуется вследствие перегиба бронха, косого его сообщения с полостью кисты, гипертрофии слизистой оболочки, закупорки бронха мокротой, слизью [Клнмкович И. Г., 1975]. Нередко уже с первых дней жизни у таких детей отмечаются одышка, затрудненное дыхание с участием всей вспомогательной мускулатуры. Даже в покое у них сохраняется циа-нотичный оттенок кожи. Крик и беспокойство сопровождаются приступами асфиксии. Подобное состояние может развиваться постепенно с прогрессивным ухудшением, но иногда оно наступает внезапно. При клиническом обследовании ребенка определяется отставание в акте дыхания половины грудной клетки на стороне поражения. Перкуторный звук над легочным полем носит тимпанический характер, границы сердца смещены в здоровую сторону, дыхательные шумы не выслушиваются. Рентгенологически выявляется обширная воздушная полость, занимающая всю половину грудной клетки, легочный рисунок отсутствует, тень сердца и органов средостения резко смещена в здоровую сторону. Имеются признаки медиастинальной грыжи (рис. 1). Лечение. Все врожденные кисты легких подлежат оперативному лечению, однако сроки производства операции определяются течением заболевания, состоянием ребенка. Этими же факторами диктуются объем и продолжительность предоперационной подготовки. Предоперационная подготовка зависит от характера осложнения. Инфицированная киста или киста легкого требует интенсивной комплексной терапии. Лечебные мероприятия у этих больных направлены на снятие интоксикации, общеукрепляющую терапию. Санацию гнойной полости производят путем пункций ее, с отсасыванием гноя, промыванием растворами антисептиков и введением антибиотиков. Пунктируют кисту повторно через 2—3 дня, в зависимости от накопления экссудата. Одновременно больному проводят лечебную гимнастику при дренажном положении.
При недостаточной дренажной функции приводящего бронха в комплекс лечебных мероприятий целесообразно включить повторные трахеобронхоскопии. Степень санации полости контролируют посевами ее содержимого. Нередко удается добиться полного угнетения роста патогенной микрофлоры. Больной получает щелочные аэрозоли с антибиотиками и местную противовоспалительную физиотерапию. Дренирование нагноившихся кист с налаживанием пассивной или активной аспирации не показано ввиду возможного формирования стойкого внутреннего бронхиального свища. В результате санации гнойного очага у больного уменьшаются явления интоксикации, чему способствует также проведение энергичной общеукрепляющей терапии — трансфузии крови, плазмы, внутривенное введение жидкости, парентеральное введение витаминов и массивная антибиотикотерапия. При гигантских напряженных кистах, а также при кистах с клапанным механизмом экстренной мерой помощи, позволяющей вывести ребенка из тяжелого состояния, обусловленного дыхательной недостаточностью, является пункция кисты. Снижение внутрилегочного давления позволяет значительно улучшить общее состояние больного и успешно провести срочное хирургическое вмешательство. Оперативное лечение. Объем операции зависит от характера патологического процесса. Следует помнить о том, что введение в состояние наркоза больных с напряженными кистами имеет свои особенности: насильственное нагнетание воздуха в легкие и в кисту при ИВЛ приводит к возрастанию давления в воздушной полости, в связи с чем значительно ухудшаются условия легочной вентиляции. Возникает порочный круг — несмотря на энергичную ИВЛ, гипоксия продолжает нарастать. Предотвратить это осложнение позволяют пункция кисты открытой иглой до интубации трахеи и сохранение иглы в ее полости до момента торакотомии. При одиночных кистах оперативное вмешательство может быть сведено к торакотомии и вылущиванию кисты. Техника операции. Торакотомию производят по общим правилам переднебоковым разрезом. Выделяют легкое из сращений. Над кистой осторожно рассекают плевру, после чего постепенно отслаивают легкое от стенки кисты. Фиброзные тяжи, которыми киста связана с окружающей легочной тканью, пересекают и лигируют. Особенно много тяжей бывает на прикорневом полюсе кисты. Здесь возможно прохождение довольно крупных сосудов и одного или нескольких бронхиальных разветвлений, которые сообщаются с кистой. Их лигируют шелком. Кровоточащие участки легочного края обшивают кетгутом. При невозможности вылущивания кисты производят лобэктомию по общим правилам. После удаления кисты в плевральной полости оставляют дренаж на 24—48 ч. Объем хирургического вмешательства при поликистозном легком зависит от распространенности поражения. При долевой локализации операция сводится к лобэктомии. В случае кистозного перерождения всего легкого производят пневмонэктомию. Дренирование плевральной полости после пневмонэктомии не является обязательным. Однако после травматично протекавшей операции или при сомнениях в надежности шва бронха лучше ввести дренаж на 36—48 ч, с помощью которого осуществляют пассивную аспирацию экссудата. Послеоперационное лечение. В основном лечение больных, перенесших оперативное вмешательство по поводу кист легкого, не отличается от такового при лобарных эмфиземах. После удаления ранее инфицированных кист следует особое внимание уделять антибактериальной терапии. Также необходим тщательный уход за послеоперационной раной — ежедневные перевязки, обработка швов, УФО. У детей, перенесших пневмонэктомию, после удаления дренажа остаточная плевральная полость выполняется сместившимся средостением и организующимся кровяным сгустком. В.этих случаях особенно важно предупредить инфицирование полости и развитие эмпиемы плевры, поэтому тщательное проведение антибиотикотерапии приобретает особый смысл. Борьба с интоксикацией и дыхательной недостаточностью проводится систематически путем внутривенных вливаний крови, плазмы, постоянной оксигенотерапии. Такие дети требуют диспансерного наблюдения и периодического санаторно-курортного лечения. 
Не нашли, что искали? Воспользуйтесь поиском по сайту: ©2015 - 2026 stydopedia.ru Все материалы защищены законодательством РФ.
|