|
|
Фибрилляция желудочков сердца12 Fuster, соавт., перевод с сокращениями: к.м.н. Корзун А.И. J Am Coll Cardiol 2001;38:1266i-1xx Рекомендации созданы в формате предыдущих ACC/AHA руководств, с классификацией признаков, обобщением доказательных данных и мнения экспертов. Все показания разделены на классы: Класс I: Состояния, для которых есть доказательства и/или общее соглашение, что процедура или лечение являются полезными и эффективными. Класс II: Состояния, для которых имеются противоречивые доказательства и/или расхождение мнений о пользе/эффективности процедуры или лечения. ^ Класс IIa: доказательства/мнения свидетельствуют в пользу процедуры или лечения. Класс IIb: польза/эффективность менее хорошо установлена доказательствами/мнением. ^ Класс III: Состояния, для которых есть доказательства и/или общее соглашение, что процедура или лечение не полезны / не эффективны (в некоторых случаях могут быть вредны). Уровни доказательств, на которых эти рекомендации базируются, оценивались как:
III. Классификация Клиницист должен распознать впервые выявленный приступ ФП, действительно ли он сопровождается симптомами, оканчивается ли самостоятельно. При этом необходимо признать, что нельзя быть точно уверенным в продолжительности этого приступа и в предыдущих необнаруженных приступах. Когда у больного было 2 или больше приступа, ФП считают рецидивирующей. Если аритмия заканчивается спонтанно, рецидив ФП называется пароксизмом, а форма - пароксизмальной; когда аритмия продолжается, ФП называется упорствующей. В последнем случае завершение приступа фармакологической или электрической кардиоверсией не изменяет название. Упорствующая ФП может быть или первым приступом аритмии, или кульминацией рецидивов пароксизмальной ФП. Категория упорствующей ФП также включает случаи длительной ФП (например, больше чем 1 год), когда кардиоверсия не была показана или не была предпринята, обычно это приводит к хронической ФП.
Термины, определенные выше, относятся к приступам ФП длительностью больше чем 30 секунд, не связанным с обратимой причиной. Вторичную ФП, возникающую при остром инфаркте миокарда, операциях на сердце, перикардите, миокардите, гипертиреозе, легочной эмболии, пневмонии или острой легочной болезни рассматривают отдельно; вероятность рецидива ФП после устранения причины достаточно невелика. В таких ситуациях ФП - не первичная проблема, и лечение основного заболевания, одновременно с терапией эпизода ФП, обычно заканчивается завершением аритмии без её повторения. Термин "одиночная ФП" имеет различные определения, но в общем применим к молодым пациентам (моложе 60 лет) без клинического или эхокардиографического подтверждения какого-либо сердечно-лёгочного заболевания. Такие пациенты имеют благоприятный прогноз относительно тромбоэмболий и смерти. С течением времени пациенты из категории одиночной ФП переходят в другие категории из-за старения или развития сердечных отклонений (например, расширения левого предсердия), и риск тромбоэмболий и смертности, соответственно, увеличивается. Одиночную ФП отличают от других форм идиопатической ФП по критериям возраста и отсутствия сердечно-сосудистой патологии. Термин "неклапанная ФП" ограничен ситуациями, когда аритмия возникает без ревматического порока митрального клапана или протеза клапана сердца. ^ IV. Эпидемиология и прогноз A. Распространенность
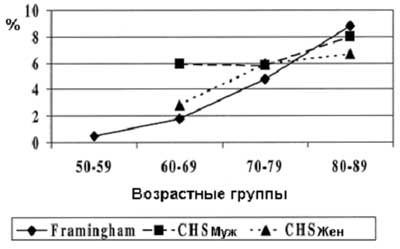
Таблица 1. Распространенность ФП у пациентов с ХНК
C. Прогноз
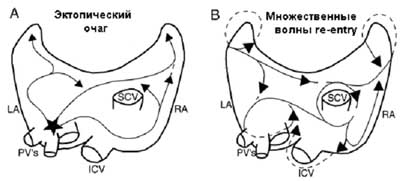
^ V. Патофизиологические механизмы A. Предсердные факторы
Таблица 2. Анатомические и электрофизиологические факторы, способствующие началу и/или поддержанию ФП
A. Причины и провоцирующие состояния 1. Острые причины ФП ФП может быть связана с острыми, временными причинами: употребление алкоголя ("синдром праздничного сердца"), операции, удар электрического тока, ОИМ, перикардит, миокардит, легочная эмболия или другие легочные болезни, гипертиреоз или другие метаболические нарушения. В таких случаях, успешное лечение основного заболевания может устранить ФП. ФП, которая развивается при ОИМ, указывает на неблагоприятный прогноз по сравнению с ФП до инфаркта или синусовым ритмом. ФП может провоцироваться другой наджелудочковой тахикардией (WPW-синдромом, или AV узловой реципрокной тахикардией). Лечение первичной аритмии уменьшает частоту рецидивов ФП. ФП - частое раннее послеоперационное осложнение операций на сердце и органах грудной полости. ^ 2. ФП без заболевания сердца Мнение, что ФП - не отдельная нозологическая единица (болезнь), а должна рассматриваться как один из симптомов основного заболевания, подтверждена тем, что у ФП бывает много причин. Но, с другой стороны, около 30-45% случаев пароксизмальной и 20-25% случаев упорствующей ФП бывают у молодых пациентов без явного заболевания (одиночная ФП). ФП может быть как изолированной или семейной аритмией, но при этом через какое-то время может появиться заболевание сердца. Это уменьшает встречаемость одиночной ФП у пожилых. Хотя развитие заболевания сердца в пожилом возрасте может быть совпадением, не связанным с ФП. Таблица 3. Демография и провоцирующие состояния среди пациентов с ФП в исследовании ALFA
^ 3. ФП с провоцирующим заболеванием сердца Сердечно-сосудистые заболевания, провоцирующие ФП: поражение клапанов сердца (чаще митрального), болезнь коронарных артерий (ИБС) и гипертензия, особенно с гипертрофией ЛЖ. Кроме того, ФП может вызываться гипертрофической или дилатационной кардиомиопатией или врожденным пороком сердца (в первую очередь - дефект межпредсердной перегородки у взрослых). Заболевания синусового узла, предвозбуждение желудочков и наджелудочковая тахикардия также могут быть причиной ФП. Этиология также включает рестриктивные кардиомиопатии (амилоидоз, гемохроматоз и эндомиокардиальный фиброз), опухоли сердца и констриктивный перикардит. Другие сердечные заболевания (например, пролапс митрального клапана даже без митральной регургитации, легочное сердце и идиопатическая дилатация правого предсердия) также связаны с более высокой встречаемостью ФП. ФП нередко выявляется у пациентов с синдромом сонного апноэ, но вызвана ли в данной ситуации аритмия гипоксией, другой биохимической аномалией, изменениями легочной гемодинамики или состоянием правого предсердия, пока не установлено. В таблице 3 приведен перечень провоцирующих сердечных заболеваний, по данным популяционного исследования ALFA. 4. Нейрогенная ФП Вегетативная нервная система может вызвать ФП у восприимчивых пациентов за счет усиления тонуса блуждающего нерва либо адренергического тонуса. У многих больных ФП начинается на фоне повышенного парасимпатического или симпатического тонуса. Coumel описал группы пациентов, которых он охарактеризовал терминами: вагусная и адренергическая формы ФП. Признаки вагусной ФП: 1) распространенность приблизительно в 4 раза выше у мужчин, чем у женщин; 2) возраст начала - около 40 - 50 лет; 3) часто связана с одиночной ФП; 4) имеется небольшая тенденция прогрессировать в упорствующую ФП; 5) возникает ночью, во время отдыха, после еды или приема алкоголя; 6) предшествующая прогрессирующая брадикардия. Поскольку ЧСЖ относительно невелика в течение приступа ФП, большинство пациентов жалуется на перебои в работе сердца, а не на одышку, недомогание или обмороки. Важно, что и бета-адреноблокаторы, и сердечные гликозиды могут увеличить частоту возникновения вагусной ФП. Подобно вагусной ФП, возраст начала адренергической ФП у больных - обычно около 50 лет; как правило, заболевание сердца не выявляется. Адренергическая ФП имеет следующие особенности: 1) более низкая встречаемость, чем у вагусной ФП; 2) начало аритмии преимущественно в течение дневного времени; 3) провоцируется физической нагрузкой или эмоциональным напряжением; 4) часто сопутствует полиурия; 5) начало обычно связано со специфической частотой синусового ритма для данного пациента; 6) отсутствие различий у больных разных полов. В отличие от вагусной ФП, бета-блокаторы являются средством выбора для ФП адренергического типа. Мало данных имеется по нейрогенной ФП, редко протекающей изолированно. Хотя пациенты с исключительно вагусной или адренергической ФП встречаются нечасто, но если анамнез указывает на вариант начала ФП, клиницист должен выбрать препараты, которые наиболее вероятно предотвратят рецидивы ФП.
Фибрилляция желудочков сердца Фибрилляция желудочков сердца (fibrillatio ventriculorum cordis; позднелат fibrillatio быстрые сокращения мышечных волокон; синоним мерцание желудочков) разрозненные и разнонаправленные сокращения отдельных пучков волокон миокарда, которые приводят к полной дезорганизации работы сердца и вызывают практически немедленное прекращение эффективной гемодинамики — остановку кровообращения. Ф. ж. с. является главной причиной внезапной смерти при острой коронарной недостаточности, инфаркте миокарда, может возникнуть при утоплении в пресной воде, поражении электрическим током, гипотермии. Ф. ж. с. часто появляется при интоксикации сердечными гликозидами, на фоне тяжелых эндокринных расстройств, нарушений электролитного баланса и кислотно-щелочного равновесия (гипо- и гиперкалиемии, гиперкальциемии, ацидозе и др.) при гипоксии и др. Некоторые лекарственные препараты, особенно симпатомиметики (адреналин, норадреналин, алупент, изадрин), а также противоритмические средства (хинидин, пропранолол, мексилетин и др.) могут провоцировать развитие Ф. ж. с. Кроме того, Ф. ж. с. может быть проявлением терминальных нарушений при тяжелых заболеваниях сердца и других органов. Возникновение Ф. ж. с. объясняют эктопическим образованием импульсов и (или) механизмом повторного входа (re-entry) — образованием зон функциональных блокад в проводящей системе сердца и обратным прохождением возбуждения через эти зоны. Ф. ж. с. сопровождается появлением на ЭКГ частых непрерывных осцилляций, вид которых меняется по мере нарастания гипоксии миокарда. К предвестникам Ф. ж. с., которые играют роль пускового фактора, относят ранние, спаренные, полигонные желудочковые экстрасистолы, желудочковую тахикардию. Особыми префибрилляторными формами желудочковой тахикардии являются: 1) альтернирующая; 2) двунаправленная (при интоксикации дигиталисом); 3) полиморфная — двунаправленная веретенообразная при врожденном и приобретенном синдромах удлинения интервала Q—Т; 4) полиморфная желудочковая тахикардия при нормальной продолжительности интервала Q —Т. По отображению на ЭКГ выделяют 5 стадий Ф. ж. с. (рис.). I стадия длительностью 20—30 с характеризуется правильным ритмом и относительновысокой частотой фибриллярных осцилляций, образующих характерные фигуры «веретен» (частота осцилляций может превышать 400 в 1 мин). II стадия определяется по исчезновению «веретен» и беспорядочному характер) группировки ритмичных осцилляций (длительность стадии 20—40 с). Ill стадия характеризуется отсутствием частых ритмичных осцилляций и наличием синусоподобных осцилляций удвоенной частоты (длительность стадии 2—3 мин). В IV стадии упорядоченные колебания исчезают. V стадия представляет собой низкоамплитудные аритмичные фибриллярные осцилляции. Диагноз устанавливают на основании данных ЭКГ. Самый быстрый и эффективный способ прекращения Ф. ж. с. заключается в дефибрилляции (Дефибрилляция). Для своевременной диагностики и лечения у больных с повышенным риском возникновения Ф. ж. с. необходимо осуществлять мониторное наблюдение и проводить ее профилактику. Предупреждение повторного возникновения фибрилляции желудочков при острых заболеваниях или поражениях сердца является одной из первоочередных задач после восстановления эффективной сердечной деятельности. При определении тактики противоаритмической терапии особое значение следует придавать выбору препарата, его дозированию, оценке переносимости. В случаях, когда фибрилляции желудочков предшествует частая желудочковая экстрасистолия, выбор препарата может осуществляться на основе оценки его антиаритмического эффекта. В комплексе терапевтических мероприятий наряду с антиаритмическим г препаратами необходимо включать препараты улучшающие метаболизм миокарда, состояние кровообращения, нормализующие кислотно-щелочное состояние, электролитный обмен. Из числа противоаритмических средств (Противоаритмические средства) для предупреждения повторных фибрилляции желудочков используются лидокаин, мекситил, орнид, амиодарон. Лидокаин (лигнокаин, ксилокаин, ксилоцитин) вводят в основном внутривенно струйно в дозе 1—2 мг/кг (70—150 мг) При этом действие проявляется сразу на первом минуте и длится 15—30 мин. В дальнейшем переходят на внутривенное капельное введение со скоростью, не превышающей 20—30 мкг/кг в 1 мин. Дозу препарата подбирают в зависимости от антиаритмического эффекта. Суточная доза 2—3 г. Мекситил (мексилетин-гидрохлорид) вводят по 100—250 мг в течение 5—10 мин и на протяжении первого часа дополнительно 250мг. После этого переходят на стандартный режим — пероральный прием 200—250 мг 3—4 раза в сутки. Начальная доза орнида (бретилия тозилата) при внутривенном введении составляет 5—10 мг/кг. Эту дозу разводят в 50 млизотонического раствора хлорида натрия и вводят медленно в течение 15—20 мин. Препарат вводят с интервалом 8—12 ч. Суточная доза при внутривенном введении составляет 30 мг/кг. После парентерального введения антиаритмический эффект проявляется через 15—60 мин. При приеме внутрь доза составляет 0,3—0,6 г через 8—12 ч. Использование препарата требует контроля за артериальным давлением. Амиодарон (кордарон) при необходимости получения быстрого эффекта вводят внутривенно (150—300 мг) в течение 5 мин, поддерживающую дозу (300 мг) вводят внутривенно капельно через 12 ч. Амиодарон внутрь назначают по 800 мг/день (по 400мг через 12 ч) в течение 4—8 нед., далее дозу постепенно уменьшают до 200—600 мг/день. Можно начинать лечение с 1600 мгв день в первые 2 нед., а далее снизить дозу до 800 мг в день. При отсутствии эффекта амиодарон комбинируют с пропранолом, хинидином, дизопирамидом, мекситилом, но при этом дозу амиодарона снижают на 50%, а другого препарата — также уменьшают. Следует иметь в виду, что в ряде случаев противоаритмические средства в терапевтических дозах могут вызывать аритмогенный эффект. Поэтому при назначении таких препаратов, а также при применении комбинации противоаритмических средств в течение первых дней необходимо следить за индивидуальной реакцией больного. При частой политопной и ранней желудочковой экстрасистолии, угрожаемых по развитию фибрилляции желудочков, возможно использование новокаинамида (прокаинамид); β-адреноблокаторов, хинидина, аймалина, этмозина аллапинина, токайнида (тонокард) дизопирамида (ритмодан). Библиогр.: Коркушко О.В. Клиническая кардиология в гериатрии, М., 1980; Метелица В.И. Справочник кардиолога по клинической фармакологии, М., 1987.

12 Не нашли, что искали? Воспользуйтесь поиском по сайту: ©2015 - 2025 stydopedia.ru Все материалы защищены законодательством РФ.
|