|
|
Компенсаторная гиперфункция сердцаФункционирование названных выше механизмов обеспечивает экстренную компенсацию сократительной функции перегруженного или повреждённого миокарда. Это сопровождается значительным и более или менее длительным увеличением интенсивности функционирования сердца: его компенсаторной гиперфункцией. Компенсаторная гипертрофия сердца Гиперфункция миокарда обусловливает экспрессию отдельных генов кардиомиоцитов. Она проявляется увеличением интенсивности синтеза нуклеиновых кислот и белков. Ускорение синтеза нуклеиновых кислот и белков миокарда приводит к нарастанию его массы: гипертрофии. Биологическое значение компенсаторной гипертрофии сердца заключается в том, что увеличенная функция органа выполняется его возросшей массой. Механизмы декомпенсации гипертрофированного сердца Потенциальные возможности гипертрофированного миокарда и увеличивать силу и скорость сокращения не беспредельны. Если на сердце продолжает действовать повышенная нагрузка или оно дополнительно повреждается, сила и скорость его сокращений падают, а их энергетическая «стоимость» возрастает: развивается декомпенсация гипертрофированного сердца. Механизмы декомпенсации гипертрофированного сердца перечислены на рис. 23–25. Ы Вёрстка Файл «ПФ Рис 22 26 Механизмы декомпенсации гипертрофированного сердца»
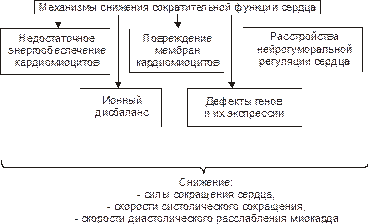
Рис. 23–25. Основные механизмы декомпенсации гипертрофированного сердца. В основе декомпенсации длительно гипертрофированного миокарда лежит нарушение сбалансированности роста различных его структур. Эти сдвиги (наряду с другими, см. рис 23–26) в конечном счёте обусловливает уменьшение силы сердечных сокращений и скорости контрактильного процесса, т.е. развитие сердечной недостаточности. Клеточно-молекулярные механизмы сердечной недостаточности Снижение сократительной функции сердца является итогом развития сердечной недостаточности самой разной этиологии. Несмотря на различие причин и известное своеобразие начальных звеньев патогенеза сердечной недостаточности, её механизмы на клеточном и молекулярном уровне едины. К числу главных механизмов снижения сократительной функции сердца относят следующие (рис. 23–26): • Недостаточность энергетического обеспечения клеток миокарда.Расстройство энергоснабжения основных процессов, происходящих в клетках миокарда (прежде всего его сокращения и расслабления), развивается вследствие нарушения: – ресинтеза макроэргов; – транспорта энергии к эффекторным структурам кардиомиоцитов, – утилизации этими структурами энергии макроэргических фосфатных соединений. Эти звенья патогенеза рассмотрены в главе «Патология клетки» (раздел «Общие механизмы повреждения», подраздел «Расстройства энергетического обеспечения клетки»). Нарушение обеспечения кардиомиоцитов энергией на этапах её продукции, транспорта и утилизации может быть как стартовым механизмом снижения сократительной функции сердца, так и существенным фактором нарастания её депрессии. Ы Вёрстка Файл «ПФ Рис 22 27 Основные механизмы снижения сократительной функции миокарда при сердечной недостаточности»
Рис. 23–26. Основные механизмы снижения сократительной функции миокарда при сердечной недостаточности. • Повреждение мембран и ферментов кардиомиоцитов. Общие механизмы овреждения клеточных мембран и ферментов рассмотрены в главе 4 «Патология клетки» (раздел «Общие механизмы повреждения», подраздел «Повреждение мембран и ферментов»). •Альтерация мембран и ферментов клеток миокарда: главное, а нередко и инициальное звено патогенеза сердечной недостаточности. •Изменение физико‑химических свойств и конформации молекул белка (структурных и ферментов), липидов, фосфолипидов и ЛП. Эти изменения сопровождается значительным обратимым, а часто необратимым повреждением структуры и функции мембран и ферментов, в том числе митохондрий, саркоплазматического ретикулума, миофибрилл, плазматической мембраны, обеспечивающих реализацию сократительной и ритмической функций сердца. • Ионный дисбаланс.Нарушение содержания и соотношения между отдельными ионами внутри и вне клеток рассмотрены в главе «Патология клетки». Ниже приведены специфичные для развития сердечной недостаточности особенности ионного дисбаланса. Ионный дисбаланс при сердечной недостаточности проявляется нарушением соотношения между отдельными ионами в разных секторах кардиомиоцитов: в органеллах (митохондриях, саркоплазматическом ретикулуме, миофибриллах), в цитозоле, по разные стороны плазматической мембраны кардиомиоцитов. В наибольшей степени это относится к ионам: K+, Na+, Ca2+. Именно эти катионы в основном определяют реализацию таких процессов, как возбуждение, электромеханическое сопряжение, сокращение и расслабление миокарда. • Нарушения в генетической программ кардиомиоцитов. Эти механизмы опиманы в главе «Патология клетки». При сердечной недостаточности происходит активация генов, контролирующих процессы обновления субклеточных структур кардиомиоцитов, а также роста сосудов микроциркуляторного русла и нервных волокон. Так, при ишемическом и стрессорном повреждении сердца подавлена экспрессия мРНК, для Ca2+‑зависимой АТФазы саркоплазматической сети. Это потенцирует ингибирование процессов захвата и выброса Ca2+ ретикулумом миоцитов. В условиях ишемии и инфаркта миокарда, хронического эмоционально‑болевого стресса подавлен также процесс трансляции генетической информации, что сопровождается нарушением синтеза различных белков клеток миокарда. • Расстройства нейрогуморальной регуляции сердца. Общая характеристика нарушений регуляции клеточных функций приведена в главе «Патология клетки». Ниже рассмотрены важные для развития сердечной недостаточности изменения симпатической и парасимпатической регуляции сердца. Изменение механизмов симпатической регуляции сердечной деятельности.Оно заключается в уменьшение содержания нейромедиатора симпатической нервной системы норадреналина в ткани сердца. Причиной этого являются: – снижение синтеза норадреналина в нейронах симпатической нервной системы (в норме в этих нейронах образуется около 80% медиатора, содержащегося в миокарде) в результате подавления активности фермента тирозингидроксилазы и торможения захвата норадреналина нервными окончаниями; – снижение адренореактивных свойств сердца,т.е. выраженности ино-, хроно-, дромо- и батмотропных эффектов норадреналина и адреналина. Изменение механизмов парасимпатической регуляции сердца.При сердечной недостаточности расстройства парасимпатической регуляции выражены вмменьшей мере, чем в симпатической, что является результатом более высокой резистентности этих механизмов к повреждающим факторам. Известно, что ацетилхолин через м‑холинорецепторы снижает частоту и силу сердечных сокращений (ингибируя образование цАМФ и активируя образование цГМФ, которая активирует цГМФ‑зависимую киназу, подавляющую активность потенциалозависимых Ca2+‑каналов). Последствия нарушенных симпатических и парасимпатических влияний на миокард состоят в снижении степени управляемости и надёжности регуляции сердца. Это приводит к падению темпа и величины мобилизации сократительной функции сердца, особенно в чрезвычайных условиях. 
Не нашли, что искали? Воспользуйтесь поиском по сайту: ©2015 - 2024 stydopedia.ru Все материалы защищены законодательством РФ.
|