
|
|
Инфаркт миокарда - это некроз определенного участка сердечной мышцы, который развивается в связи с резким и продолжительным уменьшением коронарного кровотока.Чаще инфаркт миокарда поражает мышцу левого желудочка. Среди значительного числа причин, непосредственно вызывающих инфаркт миокарда («реализующие факторы»), первое место занимают стрессовые ситуации и длительная психоэмоциональная перегрузка. На втором месте находится физическое перенапряжение. В первые сутки очаг некроза практически не отличается от неповрежденной ткани миокарда и имеет не сплошной, а мозаичный характер, поскольку среди погибших миокардиоцитов и некро- тизированных участков встречаются частично и даже полностью нормально функционирующие клетки и группы клеток. На вторые сутки инфаркта миокарда зона некроза постепенно отграничивается от здоровой ткани и между ними формируется периинфарктная зона,т.е. область, расположенная на границе зоны некроза и здорового миокарда. Состояние периинфарктной зоны имеет очень большое значение для дальнейшего течения, прогноза и исхода инфаркта миокарда. Если острая ишемия не прогрессирует или устраняется, то в периинфарктной зоне быстро восстанавливаются функция и структура всех клеточных элементов. При этом зона некроза ограничивается первоначальными размерами. При недостаточном кровоснабжении дистрофические процессы в периинфарктной зоне усиливаются, кардиомиоциты гибнут, очаг некроза расширяется. Полная или частичная обратимость повреждений может сохраняться в течение 3-5 ч с момента возникновения ишемии. Установлено, что зона некроза, превышающая 50% и более массы миокарда левого желудочка, приводит к развитию тяжелой недостаточности кровообращения, часто не совместимой с жизнью. Эволюция зоны некроза постепенно приводит, с одной стороны, к ограничению области инфаркта миокарда, а с другой -к развитию процессов миомаляции(размягчение мышечной ткани). При этом на периферии очага некроза формируется молодая грануляционная ткань, а внутри идет рассасывание погибших кардиомиоцитов. Этот период (примерно 7-10 суток от начала заболевания) является наиболее опасным в отношении разрыва сердца,когда на фоне клинического улучшения может наступить быстрая смерть больного. При благоприятном развитии инфаркта миокарда в течение 3 нед заболевания в зоне некроза начинает интенсивно формироваться соединительная ткань. Плотный рубец при трансмуральном инфаркте миокарда окончательно образуется только через 3-4 месяца. При мелкоочаговом инфаркте миокарда фиброзный рубец может образоваться через 2-3 недели. При типичном начале инфаркта миокарда в основе его клинической картины лежат сильные боли, симптомы сердечной недостаточности, аритмии, повышение температуры, лейкоцитоз, увеличение СОЭ, гиперферментемия. Боль.Этот важнейший симптом инфаркта чаще всего заставляет обратиться пациента к врачу, но, как ни странно, патогенез болевого симптома при инфаркте миокарда до сих пор остается недостаточно изученным. Полагают, что основной причиной болей при этом заболевании является накопление в зоне ишемии лактата, который раздражает нервные окончания афферентных симпатических волокон. Кроме того, важная роль в генезе болей отводится простагландинам и брадикинину, которые в больших количествах накапливаются в ишемизированной ткани. Вместе с тем в организме существуют вещества -опиоидные пептиды, которые обладают обезболивающей активностью. Следовательно, выраженность болевой симптоматики во многом может определяться «балансом» между медиаторами болевого рефлекса (лактат, простагландины, брадикинин) и опиоидными пептидами. В связи с этим нельзя не упомянуть о том, что существуют и так называемые безболевые инфаркты миокарда,при которых боль вообще отсутствует. Безболевой инфаркт миокарда протекает тяжелее по сравнению с типичным проявлением данного заболевания. В какой-то мере это объясняется диагностическими ошибками при его выявлении, а следовательно, поздно начатым лечением. На передний план клинической картины инфаркта в этом случае выходят симптомы сердечной недостаточности и аритмии. Примерно в 50% наблюдений боли при инфаркте миокарда появляются внезапно. Суммарная продолжительность ангинозных болей, превышающая 1 ч, свидетельствует о возможном развитии инфаркта миокарда. Локализация болей при инфаркте миокарда в некоторой степени определяется расположением очага некроза в мышце сердца и может наблюдаться за грудиной, в левой руке, начиная с плечевого сустава и ниже, в челюсти, поддиафрагмальной области и т.д. В последнем случае говорят об абдоминальной (гастралгической) форме инфаркта,которая встречается довольно часто. В результате больные считают, что боли у них связаны с заболеванием органов брюшной полости. Нередко такой инфаркт миокарда может симулировать обострение язвенной болезни, острый холецистит, острый панкреатит и др. Нитроглицерин при однократном приеме (в отличие от обычного приступа стенокардии) не дает облегчения. Больные вынуждены принимать его повторно, многократно, до 20-40 таблеток в сутки. Появление резистентных к нитроглицерину ангинозных болей служит важным признаком, позволяющим дифференцировать обычную стенокардию от инфаркта миокарда. Симптомы сердечной недостаточности(одышка, тахикардия, отеки и гипотензия) относятся к типичным проявлениям инфаркта миокарда. Появление этих симптомов связано с нарушением насосной функции сердца, которая снижается прямо пропорционально размеру очага некроза. Если размер зоны инфаркта составляет 50% от массы левого желудочка, то такое поражение миокарда, как правило, несовместимо с жизнью, поскольку центральная гемодинамика в этом случае страдает настолько, что нарушается кровоснабжение жизненно важных органов. Нарушения сердечного ритмапрактически всегда сопровождают развитие инфаркта миокарда, а при его безболевой форме могут стать ведущим симптомом заболевания (аритмический инфаркт миокарда). Основной причиной аритмий в первые 6 ч инфаркта миокарда является изменение электрофизиологических свойств кардиомиоцитов в зоне ишемии. Из-за дефицита энергетических субстратов, вызванного гипоксией, они перестают сокращаться, но сохраняют способность к проведению электрического импульса по своим мембранам. Однако вследствие недостатка АТФ эффективность работы энергозависимых ионных насосов в клетках существенно страдает, а сами ионные каналы повреждаются. Это ведет к замедлению процессов деполяризации и реполяризации, что создает благоприятные условия для возникновения аритмий. На более поздних сроках инфаркта клетки рабочего миокарда в зоне ишемии гибнут, а более устойчивые к гипоксии клетки проводящей системы сохраняют свою жизнеспособность, но их электрофизиологические характеристики существенно меняются. Проведение импульса по волокнам Пуркинье, расположенным в некротизированном миокарде, замедляется, а у клеток проводящей системы появляется способность к спонтанной деполяризации. В итоге формируется источник аномального эктопического автоматизма сердца. Следует подчеркнуть, что все вышеперечисленные симптомы инфаркта миокарда (боль, признаки сердечной недостаточности, аритмии) вообще могут отсутствовать. В этом случае говорят о бессимптомной(«немая», silent) форме инфаркта миокарда, при которой больной не обращается за медицинской помощью, а заболевание часто остается незамеченным. Повышение температуры, лейкоцитоз, увеличение СОЭ, гиперферментемиятакже являются характерными признаками, составляющими клиническую картину инфаркта миокарда. Коронарный кровоток в зоне ишемии никогда не падает ниже 10% от нормального уровня, поэтому в кровь из пораженного миокарда поступают продукты распада кардиомиоцитов. При этом содержание данных веществ в плазме крови возрастает прямо пропорционально размерам очага некроза. В результате формируется симптомокомплекс, получивший название резорбционного синдрома.В частности, уже в конце первых - начале вторых суток начинает повышаться температура тела, что связано с резорбцией некротических масс. Для картины периферической крови в это время характерен нейтрофильный лейкоцитоз (до 15-109/л - 20-109/л и более) со сдвигом влево. СОЭ начинает возрастать спустя 1-3 суток после возникновения заболевания и сохраняется на повышенном уровне 3-4 недели, иногда дольше. Для инфаркта миокарда характерна также гиперферментемия, т.е. повышение активности ферментов в плазме крови. При возникновении некроза они поступают из некротизированных миокардиальных клеток в кровь. При появлении инфаркта миокарда или подозрении на него активность ферментов крови: креатинфосфокиназы (КФК), аспартатаминотрансферазы (АсАТ, или АСТ), лактатдегидрогеназы (ЛДГ) должна определяться серийно. Чем больше очаг некроза, тем выше активность КФК в плазме крови. На этом принципе основан даже метод косвенного определения размеров инфаркта миокарда по математическим формулам. Несмотря на то что КФК в диагностике инфаркта миокарда рассматривается как один из наиболее специфичных ферментов, его активность может повышаться и при других состояниях. Это обусловлено тем, что КФК в большом количестве содержится не только в миокарде, но и в скелетных мышцах. Повышенная активность КФК может отмечаться при внутримышечных инъекциях, тромбоэмболии легочной артерии, миокардитах, тахиаритмиях, повреждении мышц различного характера, даже после ушибов и тяжелой физической работы. Информативным показателем развития инфаркта миокарда может быть также повышение в крови уровня миоглобина. Уровень миоглобина в крови больных крупноочаговым инфарктом миокарда может повышаться в 4-10 раз и более по сравнению с нормой (она колеблется от 5 до 80 нг/мл). Содержание миоглобина нормализуется через 20-40 ч после начала заболевания. По степени и длительности повышения уровня миоглобина в крови больных можно судить о величине зоны некроза и о прогнозе заболевания. Однако если пациент попадает в стационар через трое суток после возникновения инфаркта миокарда, что часто бывает при гастралгической или безболевой форме данного заболевания, обнаружить гиперферментемию не удается. Если же у этих пациентов имеются рубцовые изменения в миокарде или блокада ножки пучка Гиса, регистрация ЭКГ не позволяет выявить признаки некроза миокарда. В этом случае для установления правильного диагноза инфаркта миокарда прибегают к проведению гамма-сцинтиграфии сердца (рис. 15-10).
Осложнения инфаркта миокарда.Осложнения инфаркта весьма существенно отягощают его течение и часто являются непосредственной причиной летальности и инвалидизации пациентов при данном заболевании. Различают ранние и поздние осложнения острой коронарной патологии. Ранние осложнения могут возникать в первые дни, часы и даже минуты инфаркта миокарда. К ним относятся кардиогенный шок, острая сердечная недостаточность, острая аневризма и разрывы сердца, тромбоэмболические осложнения, нарушения ритма и проводимости, перикардиты, острые поражения желудочнокишечного тракта. Поздние осложнения возникают в подостром периоде рубцевания инфаркта миокарда. Это постинфарктный перикардит (синдром Дресслера), хроническая аневризма сердца, хроническая сердечная недостаточность и др. 
Не нашли, что искали? Воспользуйтесь поиском по сайту: ©2015 - 2024 stydopedia.ru Все материалы защищены законодательством РФ.
|
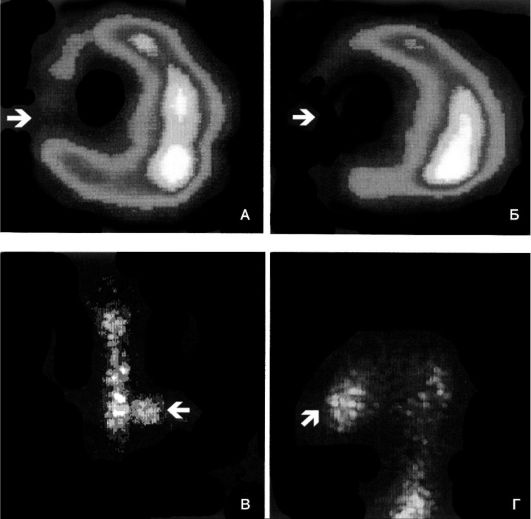 Рис. 15-10.Сцинтиграммы миокарда больного острым инфарктом миокарда, выполненные после инъекции 199ΊΊ, в покое (А) и через 4 ч после введения нуклида в левой косой проекции (Б), а также после инъекции 99тТс-пирофосфата в передней (В) и левой боковых проекциях (Г). Стрелками обозначен стабильный дефект перфузии в передней стенке левого желудочка и включение 99тТс-пирофосфата в область инфаркта
Рис. 15-10.Сцинтиграммы миокарда больного острым инфарктом миокарда, выполненные после инъекции 199ΊΊ, в покое (А) и через 4 ч после введения нуклида в левой косой проекции (Б), а также после инъекции 99тТс-пирофосфата в передней (В) и левой боковых проекциях (Г). Стрелками обозначен стабильный дефект перфузии в передней стенке левого желудочка и включение 99тТс-пирофосфата в область инфаркта